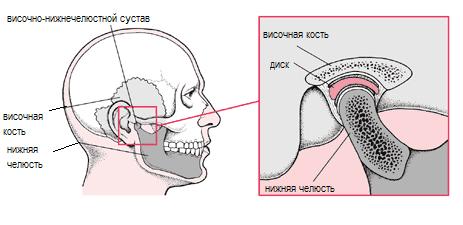
Дисфункция внчс - лечение. Височно-челюстной синдром
Височно-челюстной синдром
В КАКОМ СЛУЧАЕ СЛЕДУЕТ ОБРАЩАТЬСЯ К ВРАЧУ
- Если у вас отмечается боль в челюстной области, особенно во время разговора, зевания или жевания.
- Если вы не можете открыть рот шире, чем на 5 см.
- Если, кроме расстройств в области челюстей, вы ощущаете боль в шее, плечах или ушах.
О ЧЕМ ГОВОРЯТ ВАШИ СИМПТОМЫ
Когда в области височно-челюстного сустава отмечаются какие-либо неполадки, врачи говорят о височно-челюстном синдроме. Это неоднородная группа расстройств, и по поводу различных причин их возникновения существуют противоречивые точки зрения.
Данный синдром является наиболее темной областью в стоматологии. Причины и последствия этого расстройства представляются чрезвычайно запутанными.
Одним из начальных проявлений височно-челюстного синдрома являются боли в области лица или головы. Может возникать хорошо слышный щелчок при открывании и закрывании рта. (Если вы слышите такой щелчок, это, тем не менее, не всегда означает наличие височно-челюстного синдрома). Отмечаются воспаление и отечность тканей в области сустава. При нарушении функций поврежденного сустава челюсти могут оставаться в разомкнутом или сомкнутом положении. Вследствие потери эластичности мышц и связок может происходить изменение конфигурации подбородка. При этих расстройствах могут возникать головная и зубная боли, а также звон в ушах.
Боль иногда связана непосредственно с поражением мышц и связок челюстей, вместе с тем она распространяется и на другие области - шею или плечи.
Причины появления височно-челюстного синдрома разнообразны. Это может быть артрит. Артрит вызывает нарушения в этом суставе так же легко, как в любом другом.
Неправильное расположение зубов также может создавать повышенную нагрузку на сустав. Иногда чрезмерная подвижность височно-челюстного сустава возникает после удара в челюсть. Расстройства в этой области усиливаются из-за скрежета зубов и напряжения мышц лица в ситуациях стресса.
Наконец, при инфекционных заболеваниях пазух носа и зубной боли вследствие сильного напряжения мышц лица создается впечатление, что имеет место височно-челюстной синдром, в то время как на самом деле его нет.
ЛЕЧЕБНЫЕ ВОЗДЕЙСТВИЯ ДЛЯ СМЯГЧЕНИЯ И УСТРАНЕНИЯ СИМПТОМОВ
Точно так же, как существует множество предположений о причинах расстройств височно-челюстного сустава, есть множество способов устранения дискомфорта. Можно использовать как отдельные, так и комплексные воздействия. Прежде чем вы обратитесь по поводу своих расстройств к специалисту, вам будет полезно познакомиться и использовать некоторые рекомендации.
Оставьте операцию напоследок. Не нужно предпринимать настойчивых действий и торопиться с операцией для устранения заболевания. Прежде всего врачи стараются выявить вредные привычки или факторы повышенной нагрузки, так как с ними часто бывают связаны эти нарушения. Затем они изучают структурные и функциональные особенности суставов. Хирургические вмешательства для устранения дефектов челюстей и зубов используются в качестве последнего средства. Иногда оказывается, что для устранения боли достаточно принимать обычные обезболивающие средства, как, например, аспирин.
Избегайте нагрузки на нижнюю челюсть. Если вас беспокоят боли в области челюсти, то вам лучше спать на спине или на боку. Во время сна на животе создается повышенная нагрузка на одной стороне головы и на нижнюю челюсть приходится большое давление.
Постарайтесь уменьшить стресс. У многих людей стресс проявляется напряжением мышц лица и шеи. Попробуйте расслабить эти мышцы, когда вам приходится сталкиваться с трудностями в повседневной жизни. Держите рот закрытым, но зубы в слегка разомкнутом положении. Когда вы ходите со сжатыми кулаками, вы чувствуете боли в мышцах и одеревенение рук. То же самое происходит, когда вы ходите со стиснутыми зубами.
Проверьте полость рта. Стоматолог-ортодонт или стоматолог, занимающийся лечением височно-челюстного синдрома, может предложить вам специальные устройства для изменения конфигурации челюстей, уменьшения давления на суставы и расслабления мышц. Эти приспособления помещаются в глубоких отделах полости рта и незаметны снаружи.
Обратитесь для этого к хорошему специалисту.
В этой статье вы узнаете все о диагнозе дисфункция височно нижнечелюстного сустава. О том, какие бывают консервативные методы лечения, шины, лекарства и гимнастика. Отдельное внимание будет уделено разновидностям хирургических операций на . Также рассмотрим возможные причины заболевания и его профилактику.
Симптомы
Дисфункция височно челюстного хряща может иметь большое и разнообразное количество проявлений. Дискомфорт затрагивает не только сам сустав. Он переходит в ушную, затылочную, лицевую область. Начинают страдать зубы. Нервов в самих хрящевых прослойках нет, поэтому сами по себе они не болят. Однако болезненные ощущения распространяются далеко за пределы этого суставного соединения.

У синдрома челюстной дисфункции следующие симптомы:
- Суставы челюсти щелкают, при этом не всегда болезненно. Звучание раздается не только в голове больного, его иногда слышат и другие люди. При подобных щелчках уже присутствует внутреннее смещение сустава. А значит, присутствуют и спазматические сокращения мускулатуры. Они передаются в лицевой и шейный отдел позвоночника.
- Заблокированный . Челюсть движется неровно из-за тех изменений, которые случились внутри. Пациент понимает, что челюсть раскрывается неровно. Для того чтобы полноценно раздвинуть челюсти, нужно немного разработать нижнюю, двигая ей в разные стороны. Часто сустав начинает нормально функционировать лишь в тот момент, когда слышится неприятное пощелкивание.
- Сустав находится близко к органам слуха. И если с хрящевыми поверхностями проблемы, болеть начинает ухо. Его закладывает, наблюдаются проблемы со слухом, звенит, шумит в ушах.
- Болит голова. Тяжело давит на виски, затылочную область. Иногда возникает ощущение, будто на плечевой пояс положили оказывающий давление груз. Доктора могут перепутать эти симптомы с мигренью либо с повышенным артериальным давлением.
- Человек начинает скрежетать зубами. Это явление так называемого бруксизма. В результате мышцы и голова начинают болеть еще сильнее. Вредит бруксизм, среди прочего, и зубам.
- Проявляется чувствительность эмали, иногда из-за этого зубы даже удаляют, не найдя настоящую причину.
- Из-за всех перечисленных симптомов наступает бессонница. Но и днем человек не начинает чувствовать себя хорошо. Иногда возникают психические проблемы: депрессивные состояния, тревожность.

Причины
Бруксизм является не только симптомом, но и причиной нарушения функции височно-челюстного сустава. Постоянно скрежеща зубами, сильно сжимая их, мы травмируем челюстные хрящи.

Другая причина – артрит, то есть воспаление суставного соединения. Может возникнуть на фоне слабости иммунитета. Инфекционный возбудитель попадает в организм и поражает именно челюстное соединение. Хрящевые ткани разрушаются из-за воспалительного процесса, снижается их нормальная работоспособность.
Также дисфункция сустава челюсти может развиться в результате механических повреждений. В особенности если первая медицинская помощь и последующее лечение были оказаны неправильно, недостаточно быстро.
Негативные симптомы в этой области могут вызвать:
- невралгические нарушения лицевых нервов;
- воспалительные процессы и гематомы, к примеру, после хирургических операций;
- появление и последующий рост зубов мудрости;
- воспалительный процесс слюнных желез;
- болезни мышц и межпозвоночных дисков шеи;
- неправильный прикус.

Кто подвержен?
Следующие группы населения страдают от дисфункции челюстно лицевого соединения:
- Дети. Концентрируют в себе несколько факторов риска. Они часто падают, у них растут зубы. Современные дети испытывают сильное психологическое напряжение. Из-за давления по поводу учебы, секций, ожиданий родителей ребенок может начать страдать бруксизмом.
- Боксеры и спортсмены по другим направлениям единоборств. На ринге спортсмен ежедневно получает множество ударов, в том числе в лицо и по челюсти. Со временем эти разрушения могут привести к негативным последствиям, суставные поверхности будут нарушены.
- Испытывающие постоянный стресс. Сюда относятся бизнесмены, люди напряженного интеллектуального труда, студенты в сессию. Непрекращающееся напряжение ведет к тому, что человек сжимает и стирает зубы друг о друга.
- Работающие в плохих условиях, при низких температурах. Холод может негативно повлиять на суставы, ослабив иммунную систему. В результате в хрящевые ткани попадает инфекция, начинается артрит. Его последствием становятся неприятные щелчки челюстного сустава.

Профилактика
Профилактические меры включают:
- лечение неправильного прикуса;
- вовремя и качественно сделанные зубные протезы;
- вовремя выполненная, адекватная помощь при лицевых травмах;
- лечение депрессий, негативных психологических состояний;
- своевременное исключение стрессовых факторов и ситуаций.
Отдельное место в профилактике нижнечелюстного синдрома составляет лечение бруксизма:
- горячая ванна перед ночным отдыхом;
- периодическое использование компресса из намоченной в теплой воде ткани на нижнюю челюсть;
- минимум стрессовых и негативных с эмоциональной точки зрения состояний;
- волевой контроль за своими челюстями во время бодрствования и засыпания, не смыкайте их;
- перед отходом ко сну успокойтесь, почитайте что-нибудь, послушайте легкие мелодии;
- последний в этот день прием пищи должен состоять из крепких фруктов, к примеру, яблок, которые заставят челюсти устать;
- исключение чая, кофе и жгучей пищи во второй половине дня.
Лечение

Предлагаем следующие лечебные методы для дисфункции челюстей:
- Ликвидируйте спазм мускулатуры, применяя теплые влажные компрессы.
- Посетите стоматолога, чтобы начать лечение прикуса. Два года с брекетами провести придется, но эффекты скажутся хорошо не только на внешности, но и на здоровье.
- Посетите психолога, чтобы разобраться с причинами своего психологического напряжения. Грамотный специалист по психологии сможет научить вас методам для расслабления.

Миорелаксант Сирдалуд цена 350 рублей
Для снятия неприятных симптомов потребуются следующие медицинские препараты:
- Болеутоляющие. Пригодятся при мигренях, болевых ощущениях в области лица.
- Нестероидные противовоспалительные. Используются, чтобы снять воспалительные процессы внутри челюстных суставов. Также помогают купировать болевые ощущения и частично спазмы. Но эти средства негативно влияют на пищеварительную систему, и нужно выбирать минимальную дозировку для себя.
- Миорелаксанты. Эти препараты эффективны для снятия спазмов мускулатуры (например, Сирдалуд). Однако применять их можно, только если нет обострения воспалительного процесса. Пить миорелаксанты нужно только курсами, иначе никакого позитивного эффекта не будет. С дозировкой также нужно быть осторожным, одним из вероятных побочных эффектов является спутанность сознания и дезориентация.
- Сосудистые препараты. Помогут, если в результате комбинации шейного остеохондроза и дисфункции сустава ухудшилось кровообращение головного мозга.
Диагностика
В случае дисфункции челюстного соединения провести ее достаточно сложно. В первую очередь требуется выяснить причины, вызвавшие заболевание.
Пациенту требуются следующие диагностические процедуры:
- сбор анамнеза, изучение того, на что жалуется больной;
- изучение функции головных и ;
- обследование у невропатолога;
- рентгеновский снимок нижней части черепа;
- цефалометрия;
- окклюзография.

Целый блок диагностики занимают стоматологические обследования:
- съем зубных оттисков;
- создание модели для диагностики;
- специфические каппы для проверки на бруксизм;
- оценка функциональности прикуса;
- состояние контактов между зубами.
Все эти уровни исследования нужны, чтобы правильно утвердить диагноз. Он необходим для адекватного лечения дисфункции височно-челюстного соединения.
Шины для зубов
Шина, надетая на зубы, эффективно расслабляет челюстной сустав. Она не дает ему совершать лишних движений, является лучшей профилактикой ночных приступов бруксизма.
Изготавливается мягкая шина обычно из силиконовых материалов индивидуально под форму прикуса пациента. Мускулатура расслабляется, исчезают мышечные спазмы. Поначалу может возникнуть небольшой дискомфорт, но максимум через неделю привыкают все пациенты. Надеваются такие ортопедические изделия комфортно и требуют минимального ухода.

Иногда мягкие шины дополняются жестким каркасом для фиксации. Действуют эффективнее, но менее комфортны в ношении.
Челюстная гимнастика
Лучшее лечение суставов – это лечебная гимнастика:
- Поставьте большой палец внизу подбородка. Раскрывайте рот, преодолевая давление пальца.
- Большие пальцы поместите внизу челюсти, указательными возьмитесь за подбородок. Закрывая челюсть, оказывайте давление всеми пальцами.
- Положите язык на небо. Плавно двигайте челюстью вверх-вниз.
- Сожмите резцами карандаш. Передвигайте челюстную кость влево-вправо.
- Не убирая карандаш изо рта, двигайте челюсть вперед относительно верхних резцов. Возвращайте в нормальное положение и затем снова вперед.
Операции
В запущенных случаях повреждения челюсти могут потребоваться следующие операции:
- Малоинвазивная хирургия. Хирург обезболивает пациента и прочищает челюстное соединение. Пропадают маленькие рубцы, купируется воспалительный процесс. Сустав очищается от микроскопических кусочков разрушенной хрящевой ткани. Лучше вырабатывается суставная жидкость, обеспечивающая эластичность хрящей.
- Артроскопия. Если сустав заблокирован, потребуется удалить соединившиеся спайки хряща маленьким скальпелем. Для этого используются крохотные, практически незаметные надрезы.
- Открытое хирургическое вмешательство. Применяется только если никакие другие методы уже не работают. Надрезы довольно крупные, через них проводится замена деформированных тканей. В этих целях обычно применяются здоровые хрящевые ткани самого пациента.
Видео «Дисфункция жевательного сустава»
В этом видео рассказывается все о челюстной дисфункции.
Синдром болевой дисфункции (СБД) височно-нижнечелюстного сустава включает ряд симптомов, которые появляются при нарушении функции жевательных мышц и височно-нижнечелюстного сустава.
Считают, что у женщин СБД отмечается чаще, чем у мужчин.
Так, по нашим данным и наблюдениям L. Schwartz, J. Sheppard, S. Sheppard (1977), в лечебных учреждениях по поводу СБД лечатся 83-84 % женщин и 16-17% мужчин, т. е. женщины обращаются за помощью в 5 раз чаще, чем мужчины.
Приведенные статистические данные включают только тех пациентов, которые посещают лечебные учреждения. J. P. Smith (1976) провел аналогичные исследования на всех жителях района и установил, что заболевания височно-нижнечелюстного сустава у мужчин встречаются так же часто, как и у женщин. Из этого следует, что женщины при СБД височно-нижнечелюстного сустава обращаются за медицинской помощью значительно чаще, чем мужчины.
Необходимо учитывать, что на психоэмоциональное состояние женщин оказывают неблагоприятное влияние предменструальный синдром и климактерический период. Очевидно, сложившееся мнение о более частом поражении височно-нижнечелюстного сустава у женщин обусловлено более тяжелыми проявлениями этого заболевания у женщин.
По нашим наблюдениям, при БСД пациенты обращаются за медицинской помощью в различные сроки от начала заболевания. Этот период может колебаться от 1-2 дней до 5 лет. Наибольшее число больных обращается за медицинской помощью в сроки до 6 мес от начала заболевания. В день посещения врача 71-87 % пациентов предъявляют жалобы на боль в одной половине головы.
От 20 до 71,2 % пациентов отмечают ограниченную подвижность нижней челюсти, которая обычно сочетается с усилением боли при попытке широко открыть рот. У 29-66 % пациентов наблюдается щелканье в одном, иногда в двух суставах [Егоров П. М., Карапетян И. С, 1975; Sheppard J., Sheppard S., Green С. S., Lermann M. D., Sutcher H. D., Laskin M. D., 1969, и др.]. Привычный вывих возникает у 1,3 % больных, отклонение в сторону при ее опускании книзу возникало у 39,3 %, а S-образные движения нижней челюсти при открывании рта обнаруживают у 10,3 % больных . У 51,7 % больных заболевание начинается внезапно, а у 48,3 % оно развивается постепенно.
Боль чаще, чем другие симптомы, вынуждает пациента обратиться за помощью к врачу. У одних людей внезапно появляется резкая боль, ограниченное открывание рта, т. е. заболевание начинается с резкого спазма жевательных мышц. У других пациентов появлению боли предшествуют длительное щелканье в суставе, ограниченная или чрезмерная подвижность нижней челюсти и другие признаки, характерные для дисфункции височно-нижнечелюстного сустава. Щелканье, смещение нижней челюсти в сторону и другие симптомы дисфункции чаще наблюдаются у женщин в возрасте 30-50 лет и у мужчин в возрасте 20-30 лет (L. Schwartz).
Таким образом, в клинической картине болевого синдрома дисфункции височно-нижнечелюстного сустава можно выделить период дисфункции и период болезненного спазма жевательных мышц, который часто сопровождается ограничением подвижности нижней челюсти.
У некоторых пациентов в раннем периоде развития БСД отмечается транзиторная форма, во время которой наступает периодическое обострение и спонтанное прекращение болей и явлений дисфункции. Часто периоды обострения появляются во время эмоционального кризиса .
Начало процесса с того или иного периода зависит, очевидно, от характера и силы раздражителя, действующего на жевательные мышцы, от реактивности и особенно от психоэмоционального состояния больного. В состоянии эмоционального напряжения у многих людей отмечается самопроизвольный, иногда длительный спазм жевательных мышц, вызывающий боль.
Часто боль возникает внезапно после сна или во время пережевывания твердой пищи, широкого открывания рта при приеме у врача-стоматолога или во время зевания. Нередко боль возникает после быстрых обширных, а иногда и незначительных изменений в окклюзии зубов. Если боль возникает после пробуждения, то обычно она бывает обусловлена бруксизмом-непроизвольным сокращением жевательных мышц во сне.
Появление боли в течение дня связано с конституцией и темпераментом человека, с предрасположением его к рефлекторному спазму жевательных мышц при их перегрузке или от различных внешних факторов. Известно, что тонус мышц имеет рефлекторную регуляцию. Если на мышцу действует чрезмерный раздражитель, то рано или поздно наступает ее спазм.
Спазм часто вызывает боль в мышце и изменение характера движений в суставе. Болезненный участок спазмированной мышцы называют иногда «курковой», или «триггерной», зоной. Из курковой зоны боль часто иррадиирует в соседние области лица и шеи и на область височно-нижнечелюстного сустава. Боль может возникать и в самом суставе. При дисфункции височно-нижнечелюстного сустава сместившийся диск или головка нижней челюсти оказывают давление на нервные окончания позади дисковой клетчатки или капсулы, вызывая боль в области сустава.
В других отделах сустава боль не возникает, так как испытывающие нагрузку хрящевые части суставной поверхности и диска лишены нервных окончаний.
Таким образом, у некоторых пациентов с жалобами на боль в области жевательных мышц и височно-нижнечелюстного сустава устанавливается четкая связь между причиной и следствием. Например, широкое открывание рта при зевании и откусывании большого куска пищи, во время приема у врача-стоматолога, т. е. широкое кратковременное или длительное открывание рта, вызывает боль и спазм жевательных мышц.
Другим, менее очевидным, фактором является подсознательная активность жевательных мышц - бруксизм, который пациент часто не замечает. Постоянная ноющая боль может локализоваться впереди наружного слухового прохода, за бугром верхней челюсти, в перед-ненижней половине латеральной крыловидной мышцы, соответственно передненижнему отделу височной или передневерхнему отделу жевательной мышцы. Иногда боль возникает у заднего брюшка двубрюшной мышцы и у нижнего полюса медиальной крыловидной мышцы.
В редких случаях она появляется в других отделах перечисленных мышц. Рефлекторная боль нередко возникает в верхней половине грудино-ключично-сосцевидной и в передненижнем отделе трапециевидной мышц. При спазме височной мышцы боль иррадиирует в ухо и висок. Боль в щеке часто бывает связана со спазмом жевательной мышцы. Боль, возникающая в крыловидных мышцах, иррадиирует 6 глотку. Иррадиация боли в язык отмечается при спазме двубрюшной и подбородочно-подъязычной мышц .
Нередко боль появляется с одной стороны в области двух, трех или всех жевательных мышц. Одновременно возникает иррадиация боли в области лба, глазницы, шеи, плеча, предплечья и даже кисти на пораженной стороне. Иррадиация болей на другую половину головы и шеи встречается очень редко. Наблюдаемая у ряда больных постоянная мучительная, тупая боль усиливается при движениях нижней челюсти, во время приема твердой пищи, при попытках широко открыть рот или сместить нижнюю челюсть в сторону.
Боль лишает человека возможности принимать обычную пищу, иногда приводит к нарушению сна и ухудшению общего состояния больного. Устранение боли, существующей длительный период времени, является, пожалуй, самой важной, а иногда и очень сложной проблемой, возникающей перед врачом. Длительное существование болезненного спазма жевательных мышц обусловлено порочным кругом, при котором спазм жевательных мышц усиливает боль, а боль в свою очередь увеличивает спазм жевательных мышц.
W. К. Livingston (1943) образно сравнивает гармоничную деятельность жевательных мышц с игрой на патефоне. Если игла на патефонной пластинке выходит из своей борозды, то чем больше она стоит в ложном углублении, тем глубже становится ложный путь, который она сама создает, и тем труднее становится вернуть и удержать ее в правильном положении. В этих случаях необходимо как можно раньше разорвать возникший «порочный круг». Быстрее всего нам удавалось снять боль и спазм жевательных мышц при помощи блокады двигательных ветвей тройничного нерва слабым раствором анестетика без сосудосуживающих средств (по способу, предложенному П. М. Егоровым).
При рекомендуемом способе блокады не выключается чувствительная иннервация височно-нижнечелюстного сустава, осуществляемая в основном ушно-височным нервом. Это указывает на тот факт, что боль в области височно-нижнечелюстного комплекса возникает в результате спазма только жевательных мышц или нарушения функции нейромышечного механизма, контролирующего и осуществляющего движения нижней челюсти.
Постоянная боль, не прекращающаяся под действием поводимого лечения, нередко бывает связана с органическими изменениями в суставе или в мышцах, которые наступают при длительном существовании спазма мышц. У многих наших больных болезненный спазм жевательных мышц развился при нормальном прикусе и прекратился под действием проводимого лечения без ортопедических вмешательств, а иногда и спонтанно.
Это говорит о том, что для объяснения механизма появления боли нет необходимости во всех случаях ссылаться на изменения соотношения зубных рядов, хотя у некоторых больных быстрое изменение высоты прикуса или смещение челюстей в горизонтальной плоскости иногда приводит к появлению болей в жевательных мышцах. Однако часто боль совершенно отсутствует даже при резком понижении прикуса, например, при полной потере зубов, или большой деформации головок нижней челюсти, челюстей, зубных рядов, или при дефектах значительных участков челюстей, мышц, возникающих после различных патологических процессов, после травмы или хирургических вмешательств.
Следовательно, для появления болей необходим не один, а комплекс неблагоприятных факторов и предрасположенность человека к развитию болезненного спазма жевательных мышц. Чаще всего это наблюдается у лиц психически неуравновешенных, с явлениями психастении.
Важные сведения для определения диагноза синдрома болевой дисфункции височно-нижнечелюстного сустава получают при тщательной пальпации жевательных мышц, мышц шеи, дна полости рта и височно-нижнечелюстного сустава. Пальпация позволяет определить расположение болезненных участков в области сустава или мышц и подтвердить или отклонить воспалительные, дегенеративные и другие заболевания височно-нижнечелюстного сустава.
Синдром болевой дисфункции височно-нижнечелюстного сустава у 81 % пациентов сопровождается пальпаторной болью жевательных и шейных мышц. У 84 % пациентов определяют боль в латеральной крыловидной мышце.
-Пораженный участок латеральной крыловидной мышцы обычно располагается у переднего края в области прикрепления ее к наружной пластинке крыловидного отростка основной кости.
Иногда отмечается боль у заднего края латеральной крыловидной мышцы в области прикрепления ее к крыловидной ямке мыщелкового отростка. В жевательной мышце часто определяют боль при пальпации верхней половины переднего края жевательной мышцы, непосредственно у места прикрепления ее к скуловой кости. Иногда участок болезненного спазма жевательной мышцы располагается в средней трети, у заднего края глубокой порции или в области нижней половины жевательных мышц.
Болезненный участок нередко находят в передненижнем отделе височной мышцы над скуловой костью или вдоль прикрепления височной мышцы к внутренней поверхности венечного отростка и ветви нижней челюсти. Нередко спазм возникает в области нижнего полюса медиальной крыловидной мышцы.
В ряде случаев одновременный спазм отмечается в двух, в трех или во всех жевательных мышцах с одной стороны. Иногда появляется спазм и боль в одной, чаще в латеральной крыловидной или в собственно жевательной мышце. У таких пациентов удается прощупать ограниченный напряженный болезненный участок жевательной мышцы.
Интенсивность боли
Следует отметить, что интенсивность боли не зависит от количества пораженных мышц. Иногда спазмированный участок, расположенный, например, в одной жевательной мышце, вызывает резкую боль, иррадиирующую в висок, в ухо, в шею. В то же время возможно появление спазма в трех или четырех жевательных мышцах, без резких самопроизвольных болей. В ряде случаем боль отсутствует при приеме пищи и умеренном открывании рта до 2-3 см между резцами. У таких пациентов удается определить болезненный участок только при помощи пальпации мышц.Кроме жевательных мышц, часто появляется рефлекторный болезненный спазм в области переднего края верхней трети грудино-ключично-сосцевидной мышцы, в заднем отделе двубрюшной мышцы у места ее прикрепления к сосцевидному отростку и в передненижнем отделе трапециевидной мышцы.
В редких случаях наблюдается пальпаторная боль в области мышц дна полости рта (у трех больных с длительным периодом существования боли - 2-3-5 лет мы отмечали временную - 5-8 дней резкую гиперестезию кожи над жевательной и височной мышцами). Даже легкое прикосновение к этим участкам кожи вызывало резкую приступообразную боль в мышцах.
Как мы уже отмечали, постоянная боль, не прекращающаяся под действием блокады и других способов лечения, нередко бывает связана с органическими изменениями в мышцах, которые, вероятно, наступают при длительном существовании спазма. Все это говорит о том, что пациентов с синдромом болевой дисфункции височно-нижнечелюстного сустава нельзя рассматривать как одну гомогенную группу даже в том случае, если они имеют одинаковые клинические проявления.
У многих больных одновременно с появлением боли уменьшается подвижность нижней челюсти. Часто вместо нормального открывания рта (46-56 мм) рот открывается от 5 до 15-25 мм между резцами. Дальнейшее опускание нижней челюсти из-за появления резких болей становилось практически невозможным. Наступает также ограниченное движение нижней челюсти вперед и в стороны. В редких случаях незначительное сведение челюстей может сочетаться с интенсивной или с небольшой болью.
Иногда, наоборот, наблюдается резкое сведение челюстей при полном отсутствии болей или на фоне слабой боли в области одной или нескольких жевательных мышц. Все симптомы синдрома болевой дисфункции височно-нижнечелюстного сустава обычно обратимы, однако у ряда больных мы наблюдали стойкое ограничение подвижности нижней челюсти во всех направлениях.
Одними из характерных объективных признаков синдрома болевой дисфункции височно-нижнечелюстного сустава являются отклонение нижней челюсти в сторону, S-образные движения или чрезмерное смещение нижней челюсти вперед при открывании рта. С этого нередко начинается синдром болевой дисфункции височно-нижнечелюстного сустава. Иногда отмечается чередование периода болезненного спазма жевательных мышц с периодом безболевой дисфункции височно-нижнечелюстного сустава, которая может сохраняться длительное время. В этих случаях больные часто обращаются к врачу с жалобами только на щелканье в височно-нижнечелюстном суставе.
По наблюдениям И. С. Рубинова (1965), J. Schwartz (1959), шум в суставе при движениях нижней челюсти отмечается в основном у молодых пациентов. J. Campbell (1958) с этим не согласен. По его наблюдениям, шум в суставе чаще возникает у пожилых людей. По нашим наблюдениям, шум в височно-нижнечелюстном суставе возникает одинаково часто и у молодых, и у пожилых людей. Не все виды шума можно установить по слуху.
Трение или шорох в суставе нередко удается определить пальпаторно или при помощи аускультации. Иногда и эти способы не позволяют обнаружить пораженную сторону. Известно, что кости черепа хорошо проводят звук, поэтому шум, возникающий в одном суставе, может выслушиваться с двух сторон.
В этих случаях регистрация шума при помощи осциллографа позволяет безошибочно установить пораженную сторону. G. Axhausen (1934) считает, что крепитация и трение возникают только в нижнем шарнирном этаже сустава, а щелканье - в верхнем скользящем отделе сустава. Hupfauf V. утверждает, что шум в суставе является самым частым симптомом, который появляется в височно-нижнечелюстном суставе при различных патологических процессах. Bottger и Osing Щит. по Weiskopf J., 1964] наблюдали шум в суставе у 93 % пациентов с заболеваниями височно-нижнечелюстного сустава.
Очевидно, любой шум в суставе следует рассматривать как один из ранних признаков патологии. Нередко другие симптомы отсутствуют или, например боль в жевательных мышцах, определяются только при пальпации. Часто шум в суставе предшествует появлению мышечной боли. Иногда отмечается периодическая смена шума в суставе болью, а последняя - вновь шумом.
В заключение необходимо отметить, что для синдрома болевой дисфункции височно-нижнечелюстного сустава характерными симптомами являются боль в жевательных мышцах, усиливающаяся при движениях нижней челюсти, ограничение подвижности нижней челюсти, щелканье в суставе и отклонение нижней челюсти в сторону или вперед при открывании рта, боль при пальпации мышц, поднимающих нижнюю челюсть.
Обнаружение одного или различных комбинаций этих симптомов должно насторожить врача в отношении синдрома болевой дисфункции височно-нижнечелюстного сустава.
П.М. Егоров, И.С.Карапетян
Синдром дисфункции височно-нижнечелюстного сустава - один из самых трудных и противоречивых диагнозов, с которым приходится сталкиваться практикующим врачам-стоматологам. Около 57% пациентов, обращающихся за помощью к стоматологу, имеют те или иные жалобы на нарушение функции височно-нижнечелюстного сустава. От 14% до 29% детей и подростков страдают данным заболеванием. Разнообразие клинических проявлений дисфункции височно-нижнечелюстного сустава определяется полиэтиологичностью (множественными определяющими факторами) развивающихся в нем патологических изменений, что усложняет диагностику и лечение.
Самой частой причиной развития дисфункции ВНЧ-суставов является - стресс.
Не менее распространенными причинами дисфункции ВНЧС являются ошибки стоматологов всех специальностей иили несоблюдение пациентами рекомендаций специалистов. К примеру, неправильная постановка пломбы на жевательном зубе может нарушить симметрию в работе ВНЧ-суставов, привести к односторонним перегрузкам, затем смещению дисков, и наконец, к синдрому дисфункции ВНЧ-суставов.
К другим возможным причинам заболевания относятся:
- травмы суставов
- длительные приёмы у стоматолога без перерывов на отдых (3 и более часов)
- снижение высоты прикуса вследствие потери зубов и их повышенной стираемости
- бруксизм (непроизвольное стискивание и скрежетание зубами)
- чрезмерные нагрузки при занятиях спортом
- приём некоторых гормональных противозачаточных средств!
- неправильный прикус и множество других причин…
Поскольку дисфункция ВНЧ-суставов трудно поддаётся лечению, а многие стоматологи не имеют достаточной подготовки для оказания помощи таким пациентам, то пациенты не получают требуемой своевременной помощи и ходят от одного врача к другому, и не только стоматологам, но и к терапевтам, отоларингологам, невропатологам и другим специалистам. Некоторые специалисты предпочитают избегать таких пациентов, поскольку многие из них уже имеют ярко выраженные изменения в суставе, не поддающиеся консервативной коррекции. В США и Европе затраты на лечение дисфункции височно-нижнечелюстного сустава находятся на втором месте, уступая только терапии злокачественных опухолей. Это говорит о высокой актуальности данной проблемы. Поскольку существует много разных симптомов поражения ВНЧС, то поставить надлежащий диагноз трудно.
Щелчки и другие шумы в височно-нижнечелюстном суставе.
Наиболее частый симптом поражения ВНЧС - щёлканье в суставе нижней челюсти. Эти звуки могут быть настолько громкими, что их могут слышать другие, когда вы жуете, зеваете или просто открываете рот. Боль в суставе при этом может быть, а может и не быть. Но одна вещь есть наверняка: если диск смещён (а это обычно имеет место), когда происходит щёлканье, то мышцы, которые перемещают нижнюю челюсть при жевании, напряжены больше, чем в норме. Эта напряженность приводит к болям в мышцах, лице, голове и шее.
Головная боль
Головная боль - один из наиболее частых симптомов патологии ВНЧС. Обычно головная боль при патологии ВНЧС располагается в висках, затылке и даже плечах (лопатках). Стискивание челюстей и скрежетание зубами могут быть симптомами патологии ВНЧС; эти симптомы вызывают мышечную боль, которая может быть причиной головных болей. Смещенный диск ВНЧС также может причинять боль в суставе, которая часто иррадиирует в виски, лоб или шею. Эти головные боли часто настолько сильны, что врачи принимают их и лечат (без особого успеха) как мигрени или патологию головного мозга.
Блокирование (захват, запирание) ВНЧС.
Э
тот термин применяется для обозначения неравномерности движения в суставе, обусловленной нарушениями в нём. Блокирование ВНЧС может быть замечено просто как неравномерное движение при открывании нижней челюсти (как будто она что-то ловит). Иногда человек с блокированным суставом должен перемещать нижнюю челюсть то в одну, то в другую сторону, чтобы широко открыть рот. Бывает и так, что человеку приходиться открывать рот до тех пор, пока он не услышит и/или почувствует громкий звук в той точке, в которой нижняя челюсть фактически «отпирается».
Изменение прикуса
Нарушения в ВНЧС могут также проявляться изменением зубной окклюзии, или прикуса. Если диск ВНЧС смещён, то кости и диск не соответствуют друг другу должным образом и поэтому прикус зубов изменяется.
Ушные симптомы.
Из-за близости ВНЧС к ушным раковинам, поражение ВНЧС часто вызывает различные ушные симптомы. Некоторые симптомы: боль в ухе, заложенность или приглушённость вплоть до потери слуха. Именно поэтому многие пациенты с поражением ВНЧС сначала обращаются к своему участковому врачу и ЛОР-специалисту.
Повышенная чувствительность зубов.
Если диск ВНЧС смещен, то зубы могут стать очень чувствительными, отчасти и из-за таких движений, как стискивание челюстей и скрежетание зубами. Пациенты часто обращаются к своему стоматологу с жалобой на боль в зубах, но доктор не всегда может найти причину этой боли. К большому сожалению, часто выполняются ненужные процедуры - депульпирование зубов, и, даже удаления зубов при попытке помочь страдающему человеку.
Воспалительные симптомы артрита или синовита в суставе ни с чем не спутать. Пациенты всегда жалуются на боль в суставе, отёк мягких тканей вокруг него, повышение температуры тела, общую слабость и недомогание.
Другие симптомы.
Многие другие симптомы могут быть связаны с патологией ВНЧС. Часто имеется боль в плечах (лопатках) и спине из-за повышенного напряжения (спазма) мышц, головокружение, нарушение сна и аппетита. Депрессия часто наблюдается при патологии ВНЧС. Она может быть из-за переживания пациентом того факта, что никто не может понять проблему, которая причиняет такую боль и страдание. Кроме того, множество научных данных показывает, что пациенты с хроническими болями (а таковыми являются почти все пациенты с патологией ВНЧС) имеют из-за этой боли изменения в химических структурах головного мозга.
Лечение.
Лечение всегда начинается с диагностики.
Диагностика - это сложный,комплексный, длительный и многосутпенчатый процесс. Для начала выполняется функциональная диагностика, для выявления причин, вызвавших патологию. Она включает в себя целый комплекс процедур - выявление жалоб, сбор медициских данных, исследование мышц головы и шеи, неврологическое обследование, рентгенодиагностика (конусно-лучевая и магнито-резонанская томография, латеральная телерентгенография), цефалометрический анализ, окклюзография, выявление парафункций и другие. Выделяют малый и большой функциональный анализ.
На этапе малого стоматологического функционального анализа проводится первичая диагностика, снимаются оттиски, изготавливаются диагностические модели, изготавливаются специальные каппы для исследования на предмет бруксизма, оценивается прикус, качество межзубных контактов и т.д. Большой функциональный анализ наиболее сложен в реализации и интерпретации данных и требует специальных знаний, навыков и оборудования.
Эти функциональные пробы необходимы для постановки правильного диагноза, а правильный диагноз, в свою очередь, позволяет провести адекватную терапию. В зависимости от полученных данных, лечение может быть консервативным, реконструктивным и хирургическим.
Консервативное лечение включает - облегчение боли, снятие отёка, изготовления каппы или суставной шины. Далее динамическое наблюдение и, при необходимости, реконструктивное лечение.
Реконструктивное лечение проводится, как правило, не в острую фазу и связано с изменением положения суставной головки мыщелка нижней челюсти и может проводится по разным технологиям. В этом случае возможно изменять не только положение мыщелка, но и корректировать положение суставного диска, депрограммирование мышечно-связочного аппарата, нормализацию окклюзии.
Эти задачи выполняет ортопед в команде с ортодонтом, пародонтологом, терпевтом и хирургом. Т.е. комплексный междисциплинарный подход. В некоторых случаях требуется консультаци невролога, ЛОР-врача, психотерапевта, остеопата и т.д. Зачастую требуется выполнить полную реконструкцию зубных рядов коронками, вкладками, накладками с ортодонтической подготовой или без неё.
Хирургическое лечение заключается в артропластике и проводится в специализированных хирургических центрах. К нему прибегают в самых сложных случаях, не поддающихся другим видам лечения.
М.Л. Касперович,
врач-стоматолог,
кандидат медицинских наук
отдельных участков суставных поверхностей. Механическая нагрузка в данном случае - причина компенсаторного субхондрального склероза замыкающих пластинок, который является первым признаком вторичного остеоартроза ВНЧС.
Синдром дисфункции височно-нижнечелюстного сустава
Наряду с внутренними нарушениями в суставе в практике врачастоматолога очень часто встречается патология, которую именуют «болевым синдромом дисфункции ВНЧС» (синдром Костена, челюстная артропатия, синдром патологического прикуса, мышечно-фасциальный синдром, жевательная миалгия, ротолицевая дискинезия.).
Впервые данный термин упоминается в работах L. Schwartz (1959). Большое внимание этой проблеме уделили П. М. Егоров и И. С. Карапетян (1986), которые в своей монографии обобщили 50-летние литературные сведения и свой многолетний опыт работы, касающейся диагностики и лечения более 500 пациентов с болевой дисфункцией жевательных мышц и ВНЧС. Становится очевидным, что такой большой опыт работы позволил вышеназванным авторам считать болевой синдром дисфункции ВНЧС самостоятельным заболеванием.
Под болевым синдромом дисфункции ВНЧС необходимо понимать ряд внесуставных заболеваний, иммитирующих клинику больного сустава. Сюда относятся болезни жевательных мышц и внесуставных связок (миозит, миалгия, контрактура и т. д.). При этом в суставе отсутствуют анатомические и морфологические изменения, характерные для внутренних нарушений, артрита или остеоартроза. По мнению В. А. Хватовой (1998), этот термин может использоваться как предварительный диагноз. При дальнейшем обследовании он должен быть изменен на конкретное заболевание ВНЧС или околосуставных тканей (артрит ВНЧС, артроз ВНЧС, различные формы внутренних нарушений в суставе, острая или хроническая травма жевательных мышц, заболевания нервов лица и челюстей, заболевания центральной нервной системы и т. д.). Независимо от функциональных и морфологических нарушений в суставе во всех перечисленных случаях наблюдается схожая симптоматика: боль в суставе, жевательных мышцах, ухе, затылке, лицевые боли, ограничение открывания рта, нарушения боковых движений нижней челюсти, невозможность пережевывания пищи, шумы в ухе, нарушения вкуса, сухость в полости рта.
По этиологическим факторам дисфункция ВНЧС может быть:
1) миогенной;
2) окклюзионной;
3) суставной;
4) неврогенной;
5) психогенной;
6) смешанной;
7) неясной этиологии.
Миогенная дисфункция связана с болезнями мышц и проявляется в виде временной или стойкой контрактуры с различной степенью миалгии. Причиной контрактуры или миозита может стать локальная травма одной из жевательных мышц (в том числе и травма мышцы при проведении проводниковой анестезии) или группы мышц при ушибах или переломах нижней челюсти. Также причиной может быть перенапряжение жевательных мышц пациента после вынужденного длительного пребывания с открытым ртом во время лечения или удаления зубов, продолжительного жевания твердой пищи, длительной иммобилизации отломков челюстей бимаксилярными шинами.
Наиболее частой причиной данной патологии является нарушение окклюзии, которое возникает при изменениях в зубных рядах и ВНЧС (В. А. Хватова, 1998). По мнению В. А. Хватовой, при составлении дальнейшего плана лечения необходимо иметь в виду, что в зависимости от состояния ВНЧС можно выделить 4 класса окклюзии.
1. Нормальная функциональная окклюзия без нарушений в ВНЧС. При этом отсутствуют жалобы на патологическое состояние органов
зубочелюстно-лицевой системы, несмотря на нарушение смыкания
и строения зубных рядов и положения отдельных зубов в зубной дуге. Такое состояние свидетельствует об окклюзионной адаптации больного
и ее можно рассматривать как адекватную. Для профилактики мышечносуставной дисфункции необходимо своевременное восстановление дефектов зубных рядов.
2. Эксцентрические нарушения окклюзии без или с нарушениями топографии элементов ВНЧС.
Причиной изменения топографии суставных головок в суставных впадинах при центральной окклюзии и различной их мобильности при открывании рта являются суперконтакты. Их появлению способствуют нарушения окклюзионных поверхностей за счет потери зубов, зубочелюстные аномалии, неправильно сформированная форма жевательной поверхности пломб или искусственных коронок несъемных и съемных протезов.
В данной ситуации клинически определяется смещение нижней челюсти при открывании рта в одну сторону. При сформированном одностороннем жевании (на какую-либо группу зубов) на стороне жевания боль возникает из-за сдавления суставных тканей, а на противоположной - из-за перерастяжения. Для устранения болевого синдрома необходима ортопедическая или терапевтическая коррекция зубных рядов и окклюзионных поверхностей с устранением мышечного спазма.
3. Центрические нарушения окклюзии с нарушением топографии элементов и морфологическими изменениями в ВНЧС.
Причинами этого являются концевые и включенные дефекты зубных рядов, патологическая стертость зубов, уменьшение межальвеолярного расстояния при изготовлении съемных и несъемных протезов, ошибки
в определении центральной окклюзии. При наличии болевого синдрома дисфункции необходимо ортопедическое лечение по восстановлению центральной окклюзии с рентгенологическим контролем топографии элементов ВНЧС. Как правило, на первом этапе изготавливают временные окклюзионные шины, способствующие анатомическому расположению суставной головки в суставной впадине. В последующем, с учетом правильной топографии, временные протезы заменяют на постоянные. Перед изготовлением окклюзионных шин необходимо снять болезненный мышечный спазм с помощью медикаментозных препаратов и ФТЛ.
При наличии центрической окклюзии и морфологических изменений
в суставе (артрит, артроз с синовитом, внутренними нарушениями в суставе, сопровождающимися синовитом) на первом этапе челюстнолицевой хирург проводит обследование и медикаментозное лечение.
После устранения болевого спазма жевательных мышц и воспаления в суставе, с помощью ортопедических методов восстанавливают топографию в ВНЧС.
4. Нестабильная окклюзия при прогрессирующих изменениях в ВНЧС.
Наиболее частой причиной являются хронические системные заболевания суставов. Клинически это проявляется нарушением внешнего вида, что характерно для микрогении. В полости рта определяются открытый прикус, смещение нижней челюсти дистально, асимметрия окклюзионных контактов зубов справа и слева, снижение функции нижней челюсти, болевой синдром. Рентгенологические данные подтверждают структурные изменения различной степени. Перечисленное характерно ревматоидному артриту и ассептическому некрозу суставных головок невыясненной этиологии. Лечение у стоматолога, как правило, положительного результата не дает.
К суставным причинам дисфункции жевательных мышц с различной выраженностью болевого синдрома относятся воспалительные и дистрофические заболевания ВНЧС. Степень функциональных нарушений прямо пропорциональна степени воспаления в суставе. Функциональные нарушения ВНЧС и контрактура жевательных мышц более выражены при остром артрите или остеоартрозе с синовитом нежели при внутренних нарушениях в суставе.
При заболевании одного из ВНЧС боль и контрактура жевательных мышц проявляются локально. Характерно одностороннее смещение ниж-
ней челюсти в сторону больного сустава при открывании рта и ограничение боковых движений нижней челюсти в противоположную сторону.
Влияние неврогенных и психогенных факторов на развитие болевого синдрома дисфункции упоминалось еще в 1948 г. H. G. Wolff экспериментально доказал, что длительное сокращение жевательных мышц, наблюдаемое при эмоциональном напряжении, может привести к возникновению боли не только в области ВНЧС, но и в области лица. В последующем, неоднократно, мнение о влиянии нервной и психической системы на состояние мимической и жевательной мускулатуры подтверждалось клиническими и экспериментальными исследованиями. Больные с синдромом болевой дисфункции ВНЧС подвержены стрессу в большей степени, чем здоровые люди. Хронический стресс на периферии проявляется в виде парафункций и бруксизма, что в свою очередь приводит к появлению чувства «усталости» жевательных мышц, их спазму и болевому синдрому. Ряд клинических наблюдений наглядно продемонстрировали роль психических факторов в развитии заболевания (P. Goodman, C. Greene, D. Laskin, 1979). После проведенного лечения методом плацебо положительный результат наблюдался у 64 % пациентов с болью в области сустава.
Синдром болевой дисфункции ВНЧС часто возникает у людей с нормальным прикусом и интактными зубными рядами. В этих случаях, очевидно, заболевание развивается в результате нарушения сложного нейромышечного механизма, контролирующего и осуществляющего гармоничные движения нижней челюсти. В то же время у многих людей боль отсутствует при значительном снижении прикуса, полной потере зубов, выраженной деформации суставной головки. Следовательно, боль в области ВНЧС является результатом не одного, а совокупности перечисленных этиологических факторов.
Таким образом, окклюзия, опорный аппарат зубов, жевательные мышцы и височно-нижнечелюстной сустав образуют взаимосвязанное функциональное единство; имеют стабильную саморегуляцию и в целом контролируются центральной нервной системой.
В случае дискомфорта в области суставов у пациента необходимо ориентироваться на знание современной классификации заболеваний ВНЧС, умение проводить обследование и дифференциальную диагностику. И только после подтверждения определенного заболевания следует приступать к лечению, до этого лечение может быть симптоматическим, способствующим уменьшению болевого синдрома.









