Аортокоронарное шунтирование или стентирование? Сравнение операций: результаты клинических исследований. Стентирование сосудов: показания, операция, реабилитация
Результаты трехлетнего наблюдения за пациентами во время научного исследования Syntax говорят о том, что:
Стентирование пригодно, когда поражение не комплексное.
Шунтирование остается стандартом помощи пациентам со сложными поражениями сосудов.
Под комплексностью поражения понимается, насколько многочисленны поражения у пациента в сосудах и насколько сложное каждое из них.
Таким образом, если у пациента одна короткая бляшка в сосуде, то однозначно лучше сделать стентирование, а если сужений не счесть, то лучше провести шунтирование, чем стентировать каждое из них.
Есть ли грань, по которой мы скажем: «Всё. Здесь лучше большая операция – шунтирование»?
Ответ: Да, есть.
В настоящее время существует шкала, по которой можно объективно оценить степень комплексности поражения. Чем больше единиц мы насчитаем у пациента, тем сложнее поражение. Эту шкалу называют SyntaxScore http://www.syntaxscore.com (скачать калькулятор и научиться им пользоваться) .
Считается, что при сложном поражении SyntaxScore > 33 и следует проводить аортокоронарное шунтирование.
При SyntaxScore 23-32 количество событий (MACCE) начинает отличаться только через 3 года в основном за счет повторных вмешательств (шунтирование показывает меньшее количество событий). Тем не менее, риск смерти, инсульта, инфаркта остается одинаковым. То есть стентированные пациенты, в таком случае, придут чаще к Вам на стентирование опять, но умирать чаще не станут.
При SyntaxScore < 22 лучше стентировать.
К сожалению, не всегда возможно сделать шунтирование пациенту с SyntaxScore больше 33.
Об этом исключении сегодня и пойдет речь.
Итак: наш пациент К., 66 лет. с длинным диагнозом:
Ишемическая болезнь сердца. Прогрессирующая стенокардия от 30.10.11. Постинфарктный (1994 г) кардиосклероз. ХСН2А. ФК3. Гипертоническая болезнь 3 стадии,3 степени, риск 4. Цереброваскулярное заболевание (артериальная гипертензия, стенозирующий атеросклероз сосудов головного мозга). Хроническая ишемия мозга 3 стадии, диффузная, с правосторонним легким гемипарезом, моторной дисфазией, с синдромом легкой атаксии, умеренные когнитивные нарушения в стадии субкомпенсации в связи с острым нарушением мозгового кровообращения в 2001. Люмбоишалгия двусторонняя, умеренно выраженная. Атеросклероз. Окклюзия внутренних сонных артерий с обеих сторон, общей сонной артерии слева, хроническая недостаточность мозгового кровообращения 4 степени. Стеноз подвздошных, окклюзия бедренной артерии справа, тибиальных артерий слева. Хроническая ишемия 2А.
Предъявляет жалобы на боли за грудиной стенокардического характера при малейшей физической нагрузке и в покое, падения артериального давления с головокружениями и кратковременными потерями сознания, ухудшение состояния от 30.10.2011 с учащением приступов и появлениями приступов боли и в покое.
Коронарограммы:
Мы видим несколько поражений:
1. Правая коронарная артерия: 1,2,3 сегменты, стеноз с переходом в окклюзию (хроническую, о чем говорят мощная сеть коллатералей и старый инфаркт в анамнезе). Окклюзия с тупым концом (blunt stump), окружена коллатералями (bridging). За хронической окклюзией сегмент визуализируется, но в месте окклюзии отходит одна ветвь больше 1,5 мм, кроме того есть мелкие ветви 0,1,0 по Медина, есть извитость.
= 8 баллов.
2. Третий сегмент, извитой, протяженный (более 20 мм), с кальцинозом.
= 5 баллов
3. Ствол левой коронарной артерии (5 сегмент) в бифуркации с вовлечением передней межжелудочковой артерии и огибающей артерии у устья (1-1-1 по Медина). С признаками тромба.
= 16 баллов
4. Проксимальный стеноз передней межжелудочковой артерии в месте отхождения диагональной ветви (1-1-0) по Медина.
= 9 баллов
5. Огибающая артерия (13 сегмент)
= 3 балла
6. Диффузное поражение мелких сосудов (преимущественно в дистальном отделе правой коронарной артерии)
= 1 балл
Всего 42 балла!
Что же делать с таким пациентом?
Казалось бы, однозначно делать шунтирование,
К сожалению, сосудистые хирурги сочли шунтирование невозможным, при проведении искусственного кровообращения у больного с закрытыми обеими внутренними сонными артериями результат очевиден: больной, скорее всего, не выйдет из наркоза.
Да, шунтирование предпочтительнее, но оно невозможно, поэтому единственный способ помочь такому пациенту – провести стентирование.
Учитывая нестабильное состояние пациента с регулярными ишемическими приступами, падением давления, решено первым этапом стентировать ствол левой коронарной артерии и переднюю межжелудочковую артерию. Эти артерии, определяют клиническую тяжесть пациента и прогноз.
Для уменьшения риска на операции, пациенту превентивно установили временный электрокардиостимулятор, подготовили контрапульсатор и установили катетер в центральную вену.
Операция и вправду оказалась экстремальной, но быстрой (не более часа).
2. При проведении инструментов в ствол ЛКА, пациент тут же стал реагировать снижением артериального давления и сократительной функции сердца. Каждая баллонная пластика вызывала брадикардию до 30 в минуту, падение давления и экстрасистолии. Общие с анестезиологом усилия и быстрое стентирование позволило стабилизировать пациента.
3. После стентирования ствола ЛКА, предельный стеноз ПМЖВ мешал нормальному кровоснабжению на фоне низкого давления, что вызвало потребность очень быстро его открыть, чтобы сердце нормально вышло из кислородного голодания после стентирования ствола. ПМЖВ стентировали сразу (еще до смены проводников на kissing технику).
4. Бифуркационный характер стеноза ствола потребовал использования техники целующихся баллонов.
Результат стентирования:
Пациента выписали 23.11.2011 (через 12 дней после операции) без явлений стенокардии и потерь сознания в удовлетворительном состоянии.
Что стоит вынести из этого случая:
1. Всегда стоит посчитать SyntaxScore у пациента с комплексным поражением. Имея много стентов в наличии и хорошие руки отстентировать можно и очень сложные сосуды, но в случае глубоких комплексных поражений для больного человека шунтирование может быть лучше в отдаленной перспективе.
2. Пациенту, которому отказали в шунтировании (или он отказался сам) возможно и оправдано проводить стентирование, нередко это его единственный шанс.
3. Начал стрелять – не забудь остановиться. В нашем случае, если бы мы занялись огибающей артерией и хронической окклюзией правой коронарной артерии, для пациента выписка могла перенестись на день операции. Устранив симптом-ответственные сужения, мы выписали пациента живым и без симптомов. Остальные стенозы можно устранять вторым этапом, уже в стабильном состоянии.
Дата публикации статьи: 24.12.2016
Дата обновления статьи: 18.12.2018
Из этой статьи вы узнаете: что это за операция – стентирование сосудов сердца, почему она считается одним из самых лучших методов лечения разных форм ишемической болезни, особенности ее проведения.
Стентирование коронарных сосудов сердца – это малоинвазивная (щадящая) эндоваскулярная (внутрисосудистая) операция на артериях, кровоснабжающих сердце, которая заключается в расширении их суженных и закупоренных участков путем установки в просвет сосудистого стента.
Выполнением таких оперативных вмешательств занимаются эндоваскулярные хирурги, кардиохирурги и сосудистые хирурги в специализированных центрах эндоваскулярной кардиохирургии.
Описание операции
Атеросклероз коронарных артерий, проявляющийся образованием в просвете этих сосудов холестериновых бляшек – типичный причинный механизм развития ишемической болезни сердца Эти бляшки имеют вид выпячиваний и бугорков, в которых возникает воспаление, рубцевание, разрушение внутреннего слоя сосуда и образование тромбов. Такие патологические изменения уменьшают сосудистый просвет, частично или полностью закупоривают артерию, снижая приток крови к миокарду. Это грозит его ишемией (кислородным голоданием) или инфарктом (омертвением).

Смысл стентирования сосудов сердца заключается в восстановлении просвета коронарных артерий в местах сужения атеросклеротическими бляшками при помощи специальных расширителей – . Таким образом можно надежно и полноценно восстановить нормальное кровообращение в сердце.
Стентирование не избавляет от атеросклероза, а лишь на время (несколько лет) ликвидирует его проявления, симптомы и отрицательные последствия ишемической болезни.
Особенности методики коронарного стентирования:
- Эта операция эндоваскулярная – все манипуляции выполняются исключительно внутри просвета сосудов, без разрезов кожи и нарушения их целостности в пораженных участках.
- Просвет закупоренной артерии восстанавливается не путем удаления атеросклеротической бляшки, а при помощи стента – тонкого металлического сосудистого протеза в виде сетчатой трубочки.
- Задача стента, введенного в суженный участок артерии – вдавить атеросклеротические бляшки в стенки сосуда и раздвинуть их. Такое действие позволяет расширить просвет, а сам стент настолько прочный, что выполняет роль каркаса, который стабильно удерживает его.
- В ходе одной операции может быть установлено столько стентов, сколько нужно в зависимости от количества суженных участков (от одного, до трех-четырех).
- Выполнение стентирования требует введения больному рентгеноконтрастных веществ (препаратов), которыми наполняют коронарные сосуды. Для регистрации их изображения, а также контроля за продвижением контраста используется высокоточное рентгеновское оборудование.
Детальнее о стентах
Стент, установленный в просвет суженной коронарной артерии, должен стать надежным внутренним каркасом, который не даст сосуду повторно сузится. Но такое требование, предъявляемое к нему, не единственное.
Любой имплантат, введенный в организм – чужеродный для тканей. Поэтому избежать реакции отторжения избежать сложно. Но современные коронарные стенты настолько хорошо продуманы и сконструированы, что практически не вызывают никаких дополнительных изменений.
Основные характеристики стентов нового поколения такие:
- Изготавливаются из металлического сплава кобальта и хрома. Первый обеспечивает хорошую восприимчивость тканями, второй – прочность.
- По внешнему виду напоминает трубочку длиной около 1 см, от 2,5 до 5–6 мм диаметром, стенки которой имеют вид сетки.
- Сетчатая структура позволяет изменять диаметр стента от минимального, что нужно во время проведения к месту закупорки, до максимального, что нужно для расширения суженного участка.
- Покрыт специальными веществами, блокирующими свертываемость крови. Они постепенно высвобождаются, предотвращая реакцию свертывающей системы и образование тромбов на самом стенте.
 Нажмите на фото для увеличения
Нажмите на фото для увеличения
Старые образцы стентов имеют существенные недостатки, основной из которых отсутствие антикоагулянтного покрытия. Это одна из основных причин неудачного стентирования за счет их закупорки тромбами.
Реальные достоинства метода
Стентирование артерий сердца – не единственный способ восстановления коронарного кровотока. Если бы это было так, проблема ишемической болезни уже была бы решена. Но есть такие достоинства, которые позволяют считать стентирование действительно эффективным и безопасным методом лечения.
Конкурирующие с ним методики – и медикаментозная терапия. Каждый из методов обладает теми или иными достоинствами и недостатками. Ни один из них не должен использоваться по шаблонному принципу, а индивидуально сопоставляться с особенностями течения болезни у конкретного больного.
 Принцип коронарного шунтирования
Принцип коронарного шунтирования
В таблице приведена сравнительная характеристика хирургических методик с целью выделения реальных достоинств коронарного стентирования.
| Критерий оценки | Стентирование | Шунтирующая операция |
|---|---|---|
| Объем операции | Минимальный, операция считаетсяминиивазивной | Большое по объему и сложности вмешательство |
| Продолжительность | От 1 до 3 часов | От 3 до 9 часов |
| Необходимость остановки сердца | Манипуляции проходят на работающем сердце | В 60–70% нужно останавливать сердце |
| Разрез | Не нужен | Рассекается грудная клетка |
| Наркоз | Местное обезболивание, реже поверхностный наркоз | Глубокий многокомпонентный наркоз |
| Восстановление | Дни–недели | Недели–месяцы |
| Выполнение в острых случаях | Возможно лечение инфаркта в остром периоде | Проблематично в связи с тяжестью операции |
| Работа с мелкими артериями | Возможно при диаметре сосуда от 3 мм и более | Проблематична или не возможна |
| Восстановление кровообращения | На несколько лет | Годы–десятилетия |
Как видно из таблицы, стентирование сосудов сердца – это действительно большой прорыв современной медицины в лечении нарушений коронарного кровообращения. Метод позволяет за короткое время без особого вреда и риска для организма на продолжительное время восстановить полноценное кровоснабжение миокарда.
В каких случаях показано коронарное стентирование
Несмотря на все плюсы стентирования коронарных сосудов сердца, выполнять его стоит не всем больным ишемической болезнью, а лишь тем, кому оно принесет максимально положительный результат по сравнению с другими методами. Основные показания для операции такие:
- Хронические формы ишемической болезни, обусловленные атеросклеротическими бляшками, которые перекрывают просвет артерий более чем на 50%.
- Частые , особенно если ее провоцируют незначительные физические нагрузки.
- Угроза инфаркта миокарда и острый коронарный синдром – .
- Первые 6 часов обширного или небольшого инфаркта миокарда при относительно стабильном общем состоянии больного.
- Повторное стенозирование (перекрытие просвета) коронарных артерий после , стентирования и аортокоронарного шунтирования.
Из всех показаний самый большой интерес представляют острые нарушения коронарного кровообращения – острый коронарный синдром и инфаркт. Это связано с гораздо лучшими результатами лечения по сравнению с медикаментозной терапией (на 70–80%), если вмешательство выполнено в течении 6 часов с момента появления сильной боли за грудиной.
 Некроз сердечной мышцы
Некроз сердечной мышцы
Противопоказания
В некоторых случаях больным, нуждающимся в коронарном стентировании, оно не может быть выполнено в силу противопоказаний. К ним относят:
- Нестабильное или тяжелое общее состояние больного – нарушение сознания, стойкое падение артериального давления, шок, выраженная недостаточность функции внутренних органов (печеночная, почечная, дыхательная).
- Аллергия на препараты йода;
- Болезни и состояния, сопровождающиеся выраженным снижением свертываемости крови (передозировка медикаментов, гемофилия, различные коагулопатии).
- Распространенные, протяженные (более 1–2 см) и множественные атеросклеротические сужения, расположенные в одной или нескольких артериях сердца.
- Поражение артерий мелкого калибра с диаметром менее 3 мм.
- Наличие злокачественных опухолей, признанных неизлечимыми.

Большинство противопоказаний относительные, так как либо являются временными, если есть возможность их полного или частичного устранения, либо могут быть не приняты во внимание, если больной настаивает на операции.
Стентирование не может быть проведено ни при каких обстоятельствах, если у больного есть аллергические реакции на йод и препараты на его основе.
Как проходит оперативное вмешательство
Предоперационная подготовка
Минимальный объем подготовки к стентированию сосудов сердца показан при его выполнении в экстренном порядке. В таком случае нет времени на расширенное обследование. Выполняются:
- общий и анализ крови на свертываемость (коагулограмма);
- биохимическое исследование крови на уровень АлАТ, АсАТ, креатинфосфокиназы, тропонинов;
- электрокардиография (ЭКГ);
- рентгенография легких.
В особо экстренных случаях (около 5 часов после начала инфаркта) у физически здоровых пациентов молодого возраста проводят забор анализов, а операцию выполняют, не дожидаясь результатов. Если стентирование выполняется в плановом порядке, все больные максимально полноценно обследуются.
Процедура операции
Стентирование коронарных сосудов сердца выполняется в специальной операционной в условиях полной стерильности с использованием высокоточного оборудования и рентгеновского излучения. Основные инструменты оперирующего хирурга – зонды и катетеры-манипуляторы толщиной 2–3 мм, длиной около 1 метра. Последовательно выполняют:
- Местное обезболивание – обкалывание новокаином или другим анестетиком одной из пахово-бедренных областей (правой или левой).
- Пункцию-прокол бедренной артерии с введением в просвет катетера-манипулятора.
- По мере продвижения катетера вверх по аорте по направлению к сердцу вводится препарат йода (Триамбраст, Верографин), который улавливается рентгеновскими лучами. Такое действие нужно для того, чтобы хирург мог контрастировать сосуды и контролировать, где находится катетер. Для этого через пациента пропускают рентгеновские лучи, а изображение выводится на цифровой монитор.
- Коронарография – наполнение сосудов сердца контрастом. Только после ее выполнения можно определить состояние артерий, возможность и объем стентирования.
- Постановка стента в суженный участок – на конце катетера-манипулятора имеется баллон, который путем раздувания воздухом или жидкостью расширяет стент и артерию до нужного диаметра.
 Этапы стентирования коронарных артерий
Этапы стентирования коронарных артерий
Возможные осложнения
Ранние послеоперационные и осложнения во время операции возникают в 3–5%:
- гематома (кровоизлияние) на бедре;
- повреждение сосудов сердца;
- кровотечения;
- нарушения мозгового и почечного кровообращения;
- тромбоз (закупорка тромбами) стента.
После операции
В первые сутки пациенты, перенесшие стентирование сосудов сердца, должны соблюдать постельный режим, но уже через 3–4 дня могут быть выписаны домой. В целом жизнь после операции в отношении соблюдения лечебных рекомендаций не отличается от таковой до ее выполнения. От того, насколько полноценно будут соблюдены требования зависит срок проходимости сосудов.
Строгая диета
Категорический отказ от жирной пищи животного происхождения и легкоусвояемых углеводов, продуктов с высоким содержанием холестерина, и соли. Их замена на овощи, фрукты, диетические сорта мяса, растительные масла, рыбу и другие источники омега-3 достоверно останавливает прогрессирование атеросклероза.
Щадящий режим нагрузок
На первой неделе противопоказаны любые физические нагрузки, кроме ходьбы по ровной местности. В дальнейшем их объем постепенно расширяется с таким расчетом, чтобы до 4–6 недель человек мог приступить к привычной деятельности. Тяжелый физический труд, работа в ночное время и психоэмоциональное напряжение противопоказаны пожизненно. Быстрее и полноценно восстановиться помогают специальные упражнения и ЛФК.
Обязательный прием медикаментов и обследования
Мониторинг за состоянием больного осуществляют при помощи:
- ЭКГ, включая нагрузочные пробы через 2 недели;
- исследований свертываемости и липидного спектра крови;
- коронарографии (в плановом порядке только через год);
- исследований свертываемости крови.
Показан пожизненный прием медикаментозных препаратов:
- Антикоагулянтов для разжижения крови – предпочтительно Клопидогрель (Плавикс, Плагрил, Тромбонет) или Варфарина, в крайнем случае Ацетилсалициловой кислоты (Кардиомагнил, Лоспирин, Магникор).
- Статитнов для предотвращения атеросклероза – Аторис, Аторвастатин.
- Бета-блокаторов и нитратов – только в тех случаях, если есть необходимость (приступы болей в сердце, частое сердцебиение, высокое давление).
Результат стентирования и прогноз
Стентирование восстанавливает кровообращение сердца, избавляя от тягостных симптомов и угрозы инфаркта, но не от первопричины их появления – ишемической болезни и атеросклероза. Ни один специалист не сможет спрогнозировать продолжительность жизни пациента после операции. Но прогноз в 90–95% хороший – в среднем стент обеспечивает проходимость коронарной артерии более 5 лет (максимальные сроки – 10–15 лет, минимальные – несколько дней).
В 50–60% результат стентирования – исчезновение симптомов или остаточные проявления ишемической болезни сердца. У остальных 40–50% отмечается разная степень улучшения самочувствия. Чем больше срок службы стента, выше свертываемость крови и сильнее атеросклеротический процесс, тем выше вероятность его закупорки.
Помните, жизнь коротка, но прекрасна, а коронарное стентирование – это щадящая операция, возвращающая больным людям возможность жить дольше и максимально полноценно!
- КЛЕТОЧНАЯ ТРАНСПЛАНТАЦИЯ: реальные достижения и возможности клинического применения
- Операция аортокоронарного шунтирования без искусственного кровообращения - что следует учитывать при выборе клиники для ее выполнения?
- «Плетью обуха… перешибёшь!», или правда об аортокоронарном шунтировании и стентировании
- Задержки в выписке рецептов на клопидогрель пациентам после выполненного стентирования являются частой и смертельно опасной проблемой
« Плетью обуха… перешибёшь!», или правда об аортокоронарном шунтировании и стентировании
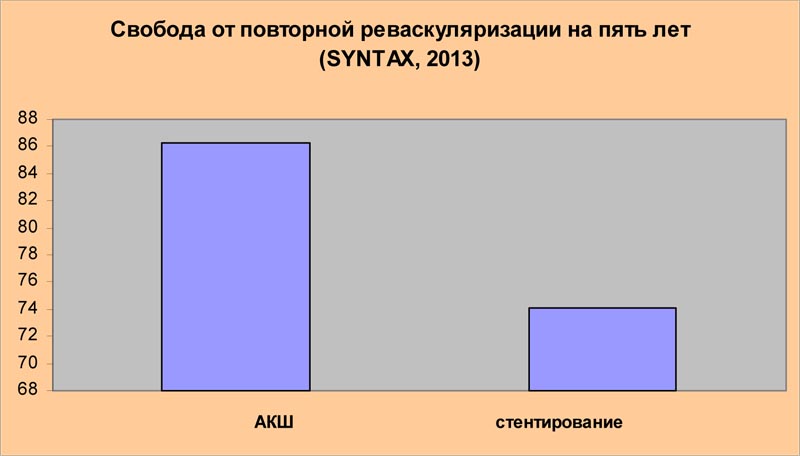
« Финальные пятилетние результаты исследования SYNTAX не только подтверждают, что аортокоронарное шунтирование (АКШ) в сравнении со стентированием сопровождается более низкой частотой повторной реваскуляризации, но также демонстрируют значительную роль АКШ в снижении кардиальной смертности»
Цитата из доклада Piroze Davierwala and Friedrich W Mohr
Доклад исследователей, проводивших рандомизированное проспективное испытание SYNTAX и обнаруживших неоспоримые преимущества аортокоронарного шунтирования по сравнению со стентированием по многим оцениваемым параметрам, казалось бы, должен стать жирной точкой в установлении истины и иметь результатом существенное ограничение использования стентов у плановых больных с множественным сужением коронарных артерий. Ниже приведены выдержки из сообщения авторов исследования SYNTAX, прозвучавшего в рамках 27-ой Ежегодной Встречи Европейской ассоциации кардиоторакальных хирургов в Вене, в октябре 2013 года:
АКШ является « золотым стандартом» лечения коронарной болезни сердца уже на протяжении более полувека. Чрезкожные интервенции (стентирование), как терапевтическая опция, пришли в клинику в конце 70-х годов, и с тех пор, благодаря продвижениям в операторском мастерстве и технологиях устройств, спектр применения стентов распространился на лечение больных с многососудистыми поражениями и поражением левого главного коронарного ствола. Проведено множество испытаний, сравнивающих результаты АКШ и стентирования, которые имеют массу недостатков, прежде всего, ретроспективный характер, а также набор пациентов с облегченным коронарным поражением, пролечив которых разными методами, трудно установить различия в результатах 1-3 .
Испытание SYNTAX 4,5,6 являлось эксклюзивным, так как более чем ⅔ больных (т.е. 3075 пациентов, 71% от общего числа) были отобраны либо в рандомизированную группу (1800 пациентов), либо, при очевидной неприемлемости рандомизации в конкретном случае, в регистр стентирования или регистр АКШ (1275 пациентов), что отражает реальный, встречающийся в жизни сценарий 4 . Испытание SYNTAX включало пациентов со сложными формами ИБС (поражение главного ствола, трехсосудистые поражения), и, на сегодняшний день, является крупнейшим испытанием, которое сравнивает АКШ со стентированием самыми последними техническими модификациями ( drug - eluting ) стентов. Еще одной особенностью данного испытания является разработка шкалы SYNTAX , которая используется в оценке сложности каждого пациента с коронарной болезнью сердца.
Финальные 5-летние результаты исследовании SYNTAX в рандомизированной когорте в целом, подтвердили, что лечение с помощью АКШ не только сопровождается существенно более низким уровнем повторной реваскуляризации (13 ,7% для АКШ против 25,9% для стентирования ( p ‹0.0001), но также демонстрирует значительную пользу в уменьшении случаев кардиальной смерти (5 ,3% для АКШ против 9% для стентирования, p ‹ 0/003), более низкую частоту возникновении больших кардиальных и цереброваскулярных событий (инфарктов, инсультов) (26 ,9% для АКШ против 37,3% для стентирования, p ‹ 0.0001), миокардиального инфаркта (3 ,8% для АКШ против 9,7% для стентирования, p ‹ 0.0001) у пациентов, перенесших АКШ.
Дальнейший анализ подгрупп 6 показал, что при выполнении стентирования пациентам с поражением трех артерий без поражения главного левого ствола частота возникновения больших сердечнососудистых событий на 50% превышает таковую после АКШ на 5-летний период отслеживания (24 ,2% при АКШ против 37,5% для стентирования, p ‹ 0,001). Подобно этому, пациенты с диабетом, которые перенесли АКШ, также имеют более низкий уровень возникновения больших кардиоваскулярных событий на 5 лет отслеживания (29 ,0% при АКШ против 46,5% при стентировании; p ‹ 0.001).
Регистр АКШ в исследовании SYNTAX состоял из пациентов, для которых применение стентирования было очевидно неприемлемым, т.е. обычно это пациенты с высокой анатомической сложностью или диффузным поражением коронарных артерий, которым отказано в возможности выполнить стентирование. Частота возникновения больших кардиоваскулярных событий (23 ,2%), смертность от всех причин (12 ,6%), частота возникновения инфаркта миокарда (3 ,8%) и необходимость повторной реваскуляризации (6 ,7%) на пять лет отслеживания у этой категории пациентов совпадала с таковыми показателями, полученными для пациентов в рандомизированной ветви АКШ исследования SYNTAX . В свою очередь, регистр стентирования включал больных, которые рассматривались как пациенты, для которых АКШ имеет крайне высокий риск, вероятно, из-за тяжелых множественных сопутствующих заболеваний, плохой функции левого желудочка и т.д. Это, вероятно, объясняет крайне плохие исходы пациентов регистра стентирования в исследовании SYNTAX (кардиоваскулярные события на пять лет отслеживания 42,9%, смертность от всех причин 35,5%, смерть/инсульт/инфаркт миокарда - 35,3%).
Если суммировать данные, полученные в исследовании SYNTAX , то можно сделать вывод: для 63% всех пациентов остается статистически достоверно лучшим лечение с помощью АКШ; это включает пациентов АКШ регистра (644 человека); пациентов рандомизированного испытания (с поражением главного ствола и трех артерий со значением по шкале SYNTAX ≥33 , пациентов с тремя пораженными сосудами со значением по шкале SYNTAX ≤ 22 , пациентов с поражением главного ствола и количеством баллов по шкале SYNTAX 23-32 ).
Таким образом, испытание SYNTAX революционизировало механизм принятия решений для пациентов с многососудистым коронарным поражением путем ввода в практику шкалы SYNTAX , что отразилось в опубликованных ESC / EACTS руководящих принципах по миокардиальной реваскуляризации 7 . Уровень повторности реваскуляризации, который значительно выше в ветви стентирования, не только в общей группе, но также во всех трех тертилях шкалы SYNTAX , всё еще остается нерешенной проблемой даже в эру стентов, покрытых лекарствами ( DES ), и остается главной причиной обеспокоенности интервенционных кардиологов.


К сожалению, вопреки очевидности и убедительности доказательной базы, стентирование продолжает своё « победоносное» шествие в лечении любых форм ИБС, в том числе и вне состояний острого нарушения коронарного кровообращения. Это шествие не ограничивает ничто, ни авторитетнейшие европейские или североамериканские руководящие принципы по восстановлению кровообращения сердца, ни статистически безукоризненные сравнительные испытания типа представленного выше исследования SYNTAX. Причем натиск стентирования является труднопреодолимым не только в нашей стране, где явления « противостояния очевидности» являются повсеместными, но и в упорядоченных странах Старого и Нового Света. Западные хирурги проявляют озабоченность в этом отношении. Приводим пример двух коротких публикаций в профессиональных журналах США.

Рисунок 1. Множественные стенты в передней межжелудочковой артерии (ПМЖВ), ветви тупого края и терминальной ветви огибающей артерии (A ), со значительными сужениями внутри стентов в ПМЖВ и полной внутристентовой окклюзией в ветви тупого края и терминальной ветви огибающей артерии (B ).
В 2010 году в журнале «The Journal of Thoracic and Cardiovascular Surgery» был опубликован случай из Австралии, когда пациенту с ИБС за пять лет было имплантировано 15 « покрытых лекарствами» стентов и выполнено 6 коронарографий (рисунок 1). После каждой имплантации стента на протяжении 1-1,5 года происходило повторное сужение артерии внутри стента, состояние пациента ухудшалось, он вновь поступал в разные больницы и опять получал очередной стент. За пять лет столь активного стентирования у пациента развилось два инфаркта с результатом в снижении фракции выброса левого желудочка 8 .
Еще более вопиющий случай был опубликован в журнале «Journal of the American College of Cardiology» в том же 2010 году 9 . За 10 лет пациент из Нью-Йорка перенес 28 коронарных ангиографий, и ему было внедрено 67 (!!!) стентов (рисунок 2). Справедливости ради следует сказать, что пациент перенес АКШ, и среди 67 стентов есть стенты, установленные в шунты. Однако, из публикации не ясно, на каком этапе сделано шунтирование. Можно лишь предположить, что львиная доля стентов пришлась всё же на коронарные артерии, так как на снимке не видны стенты в шунтах. Столь обширное использование стентов, фактически распространяющееся на всю артерию и позволяющее видеть артерию без введения контрастного вещества, резко затрудняет, если не исключает, выполнение АКШ, а само наличие стентов в артерии представляет собой независимый фактор риска неудач при АКШ.

Рисунок 2. LAD - передняя межжелудочковая артерия; ОМ - ветвь тупого края; LCX - огибающая артерия; RCA - правая коронарная артерия
Представляем случай из нашей практики, который имеет несколько иное содержание, но в целом также характеризует ситуацию с выбором лечения плановой коронарной болезни сердца. Пациент 56 лет, имеет поражение всех коронарных сосудов, причем несколько стенозов локализуются в периферических сегментах артерий. Ангиографическая картина дает все основания предлагать пациенту аортокоронарное шунтирование. Однако неинформированный выбор больного склонился в пользу планового стентирования (Рисунок 3).

Рисунок 3. В проксимальных отделах артерий видны тени стентов, одновременно контрастированные периферические части артерий демонстрируют грубые сужения или полное закрытие сосудов.
Вместо направления больного к кардиохирургу, пациенту в разных больницах была внедрена серия стентов в проксимальные сегменты артерий. При этом все периферические стенозы остались нетронутыми! В итоге, быстрое закрытие стента в правой коронарной артерии привело к её полной закупорке.
К сожалению, таких примеров множество! Неполная реваскуляризация (состояние, когда не все артерии подвергаются восстановлению), восстановление проходимости сосуда, который не является причинным в развитии нарушения кровообращения у конкретного пациента, недостигнутая на всем протяжении ликвидация сужения являются частыми характеристиками стентирующих процедур у пациентов, с которыми нам приходится встречаться. И практически каждый такой случай сопровождается полным незнанием больным собственных перспектив, возможных сценариев течения заболевания, не говоря о необходимости встречи с кардиохирургом.
Каковы причины столь широкого, необоснованного, противоречащего фактам и доказательствам применения стентирования и снижения количества выполняемого АКШ? Попытаемся ответить на этот вопрос. В первую очередь, самым сильным аргументом в пользу стентирования является отсутствие необходимости в проведении полноценной хирургической операции. Это аргумент непреодолимой силы! Это аргумент аргументов, который заставляет пациента желать применения по отношению к нему только стентирования. Избегание хирургии - мощный маркетинговый спрос, который не ожидает, а жаждет предложений для своей реализации.
И предложения не заставляют себя ждать! Первые внутрикоронарные вмешательства, заключающиеся в простом баллонном расширении артерии, фактически путем грубого разрыва поврежденной внутренней оболочки сосудов сердца, имели не очень хорошие результаты и сопровождались летальностью. Быстрое и в большом проценте случаев развитие повторных сужений в месте баллонного разрыва свело технику на нет. Стала очевидной необходимость противостоять спаданию артерии после расширения. Появились так называемые «bare -metal» стенты, успешно реализующие эту задачу. Однако оказалось, что дело не только в спадании стенок коронарной артерии, но и в избыточном росте соединительной ткани внутри стента. Результаты сравнительных исследований показывали существенные преимущества АКШ, прежде всего, по частоте необходимости повторных вмешательств. Не успели сравнительные исследования показать несостоятельность «bare -metal» стентов и поставить вопрос о выведении их из клинической практики, как на продолжающийся спрос выдается новое предложение - стенты, упрощенно говоря, покрытые лекарствами, препятствующими росту соединительной ткани внутри стента ( «drug -eluting»). Предложение было подхвачено новыми надеждами пациентов избежать операции, и стентирование продолжило своё всепобеждающее шествие.
Некоторое время в когортах стентирования при сравнениях с АКШ присутствовали и «bare -metal», и «drug -eluting» стенты, и этим обычно объясняли недостаточную эффективность стентирования при его сравнении с АКШ. Представленное исследование SYNTAX уже включало использование исключительно «drug -eluting» стентов. Результаты сравнения подробно изложены выше, преимущества АКШ по всем позициям подтверждены со статистической достоверностью. Но производители стентов не опускают руки и продолжают порождать новые и новые предложения по структуре стентов, вариантах их покрытия и т.д.. На очереди - биодеградируемые стенты.
Конечно, чаяния пациентов избежать хирургии и бизнес-активность производителей стентов не являются единственными причинами выполнения стентирования вопреки рекомендациям и результатам сравнения с АКШ. Роль врачей кардиологов, впервые встречающихся с больным ишемической болезнью сердца, трудно переоценить. Именно от них исходит дуалистическая идеология равенства всех методов восстановления кровообращения сердца, будь то стентирование или АКШ. Мало того, многие кардиологи считают неудовлетворительными результаты всех интервенционных и хирургических методов, отдавая предпочтение медикаментозному лечению ИБС в плановых условиях и полагая, что фармацевтические компании генерируют всё новые и новые возможности в поддержку такой позиции. До сих пор среди кардиологов является распространенным тезис об улучшении качества жизни после АКШ при отсутствии увеличения её продолжительности. Данный тезис имеет неясный источник, и многократно опровергнут не только представленным исследованием SYNTAX, но и многими другими, проведенными ранее. В этих условиях, условиях отсутствия правдивой информации, выбор пациента удивления не вызывает.
Как это не покажется странным, но определенную отрицательную роль в формировании обсуждаемых уклонов сыграла организация медицинской помощи при остром коронарном синдроме. Именно в этих условиях применение стентирования является спасительным и неоспариваемым никакими сравнительными исследованиями. В приведенных выше клинических случаях пациенты поступали в больницы с острым расстройством коронарного кровообращения, получали стенты, состояние их улучшалось, и они проживали некоторое время до следующего острого коронарного синдрома, в лечении которого также применялись стенты и т.д., и т.д. В итоге, годы шли, количество стентов увеличивалось, побивало все рекорды, а контакт пациентов с кардиохирургами так и не состоялся. Необходимо осознавать, что выполненное стентирование по поводу острого коронарного синдрома не является полным и окончательным излечением, это тушение вспыхнувшего « пожара», угрожающего жизни. Ни пациент, ни его лечащий врач не должны считать излечение долгосрочным, а дальнейшую жизнь больного безоблачной. Это только полдороги к излечению, указание на необходимость контакта с кардиохирургом, который определит потребность в проведении АКШ для долгосрочного излечения. В связи с этим, необходимо информировать пациентов, попавших с острым коронарным синдромом в больницы, об обязательности осуществления записи визуальных данных коронарографии на компьютерные диски с последующей возможностью продемонстрировать их кардиохирургу. Запись коронарографии на диск обязательна еще и потому, что ценнейшая персональная информация о пациенте, которая может потребоваться в его дальнейшей жизни, будет утеряна безвозвратно!
Наконец, есть еще одна виноватая сторона - это мы, хирурги. Отсутствие какой-либо просветительской деятельности, недостаточная активность в отслеживании результатов своего труда, изолированность друг от друга и кардиологических служб - вот те составляющие, которые являются причиной необоснованного, неоправданного, бездоказательного и вредоносного для здоровья пациентов уклона лечения коронарной болезни сердца в сторону отказа от АКШ и необдуманного расширения выполнения внутрикоронарных вмешательств.
Цель настоящей статьи - частичное восполнение образовавшейся информационной бреши, призванное напомнить как самим себе, врачам, так и пациентам, имеющим коронарное поражение, о широких возможностях аортокоронарного шунтирования в лечении ИБС, существенно превышающих возможности внутрикоронарного стентирования.
Публикации
1. J Am Coll Cardiol. 2005 Aug 16;46 (4 ):575-81. Five-year outcomes after coronary stenting versus bypass surgery for the treatment of multivessel disease: the final analysis of the Arterial Revascularization Therapies Study (ARTS ) randomized trial.
Serruys PW, Ong AT, van Herwerden LA, Sousa JE, Jatene A, Bonnier JJ, Schönberger JP, Buller N, Bonser R, Disco C, Backx B, Hugenholtz PG, Firth BG, Unger F.
2. Circulation. 2007 Mar 6;115 (9 ):1082-9. Five-year follow-up of the Medicine, Angioplasty, or Surgery Study (MASS II): a randomized controlled clinical trial of 3 therapeutic strategies for multivessel coronary artery disease.
Hueb W, Lopes NH, Gersh BJ, Soares P, Machado LA, Jatene FB, Oliveira SA, Ramires JA.
3. Circulation. 2008 Jul 22;118 (4 ):381-8. doi: 10.1161/CIRCULATIONAHA.107.739144. Epub 2008 Jul 7. Randomized, controlled trial of coronary artery bypass surgery versus percutaneous coronary intervention in patients with multivessel coronary artery disease: six-year follow-up from the Stent or Surgery Trial (SoS ).
Booth J, Clayton T, Pepper J, Nugara F, Flather M, Sigwart U, Stables RH; SoS Investigators.
4. Am Heart J. 2006 Jun;151 (6 ):1194-204. The SYNergy between percutaneous coronary intervention with TAXus and cardiac surgery (SYNTAX ) study: design, rationale, and run-in phase.
Ong AT, Serruys PW, Mohr FW, Morice MC, Kappetein AP, Holmes DR Jr, Mack MJ, van den Brand M, Morel MA, van Es GA, Kleijne J, Koglin J, Russell ME.
Coronary artery bypass graft surgery versus percutaneous coronary intervention in patients with three-vessel disease and left main coronary disease: 5-year follow-up of the randomised, clinical SYNTAX trial. Mohr FW, Morice MC, Kappetein AP, Feldman TE, Ståhle E, Colombo A, Mack MJ, Holmes DR Jr, Morel MA, Van Dyck N, Houle VM, Dawkins KD, Serruys PW.
6. N Engl J Med. 2009 Mar 5;360 (10 ):961-72. doi: 10.1056/NEJMoa0804626. Epub 2009 Feb 18. Percutaneous coronary intervention versus coronary-artery bypass grafting for severe coronary artery disease. Serruys PW, Morice MC, Kappetein AP, Colombo A, Holmes DR, Mack MJ, Ståhle E, Feldman TE, van den Brand M, Bass EJ, Van Dyck N, Leadley K, Dawkins KD, Mohr FW; SYNTAX Investigators.
Guidelines on myocardial revascularization. Task Force on Myocardial Revascularization of the European Society of Cardiology (ESC ) and the European Association for Cardio-Thoracic Surgery (EACTS ); European Association for Percutaneous Cardiovascular Interventions (EAPCI ), Kolh P, Wijns W, Danchin N, Di Mario C, Falk V, Folliguet T, Garg S, Huber K, James S, Knuuti J, Lopez-Sendon J, Marco J, Menicanti L, Ostojic M, Piepoli MF, Pirlet C, Pomar JL, Reifart N, Ribichini FL, Schalij MJ, Sergeant P, Serruys PW, Silber S, Sousa Uva M, Taggart D.
8. The Journal of Thoracic and Cardiovascular Surgery, Volume 137, Number 4, p.1020-1021. Coronary stent disease: When will enough be enough? Igor E. Konstantinov, MD, PhD, Pankaj Saxena, MCh, DNB, and Jaffar Shehatha.
9. Journal of the American College of Cardiology, Vol. 56, No. 19, 2010. A Heart With 67 Stents. Rami N. Khouzam , Rajvir Dahiya, Richard Schwartz.
Пациентам с атеросклеротическим поражением или кальцинозом коронарных артерий часто приходиться выбирать, какую выполнить операцию - стентирование или аортокоронароное шунтрирование. Чтобы сделать правильный выбор, необходимо иметь представление про методы оперативного лечения? И какие к ним показания?
Для того, чтобы понять какой метод предпочтительней, Вы должны иметь преставление о строении коронароных сосудов (коронарных) сердца. На картинке показаны основные ветви коронарных сосудов. Все остальные мелкие сосуды отходят от двух главных: правой и левой коронарных артерий.
Вот мы и познакомились со строением коронарных сосудов сердца.
А теперь, чтобы узнать, поражены ли наши сосуды или нет, то нужно выполнить процедуру коронарографии. Непосредственно перед процедурой пациент 12 часов не ест, пациенту выполняется клизма, и сбривают паховую область. Процедура коронарографии: пациент находится в рентгеноперационной, лежит на операционном столе. Процедура проходит при поверхностном наркозе.Через ногу (в проекции паховой складки) либо через руку вводится катетер с размером в стержень от пишущей ручки, под контролем рентгеновского аппарата, до устья аорты, т.е. до аортального клапана. Затем поочерёдно, врач ангиографист по своему опыту находит устья двух артерий, и вводит контрастное вещество. И таким образом, получаем картину заполняемости контрастом коронарные сосуды. По контуру судим о наличии стенозов (сужений) или аневризм (выбухания стенок сосудов, что крайне встречается редко). Вся процедура записывается на компакт-диск, выдаётся заключение и затем, при необходимости пересматривается оперирующим кардиохирургом, при составлении плана возможного оперативного вмешательства. На картинках ниже представлены коронарограммы, правой и левой коронарных артерий соответственно.
После выполнения процедуры пациент переводится в обычную палату, на место пункции накладывается давящая повязка (на 24 часа), холод (на 1 час), затем груз (на 24 часа). Пациенту рекомендуется строгий постельный режим в течении суток и ограничение подвижности конечностью, через которую вводился проводник. После процедуры в первые часы пациенту рекомендуется только питьевая вода (для вымывания контраста из организма), а затем можно и поесть. Пациент должен помочиться, в случае если в течение первых 6 часов нет мочи, но пациент должен немедленно об этом сообщить дежурному врачу. Если сужений коронарных сосудов не выявлено, пациента обычно выписывают на третие сутки, если же имеется патология сосудов, то лечащий врач разъясняет ситуацию.
Как же наглядно выглядят стенозы (сужения)?На картинке в первом сосуде видна атеросклеротическая бляшка (желтоватого цвета) с тромбом (бурового цвета). Во втором сосуде атеросклеротическое сужение, и в третьем сосуде видим сужение стенок сосуда. В последнем случае часто прибегают к баллонной ангиопластике.
Процедура может быть выполнена во время выполнения коронарографии. Для этого вводят баллон, раздувают его в месте сужения, сдувают и извлекают с проводником через ногу (или через руку). В таком случае, пациент может быть выписан через 3 дня, и нет необходимости имплантации стентов. Но зачастую, подобные сужения возникают повторно.
Иногда, ангиохирурги в момент проведения коронарографии при выявлении сужений рекомендуют имплантацию стентов в местах сужений, т.е. проведение одномоментной процедуры стентирования. Это оправдано в том случае, если изолировано поражено 1 или 2 сосуда (т.е. без патологии клапанов сердца). Если пациенту исходно выполнялась коронарография при наличии клапанной патологии, то в этом случае проводят операцию протезирования (пластики) клапанов сердца с аортокоронарным шунтированием (или маммарокоронарным шунтированием) в условиях искусственого кровобращения.
Процедура стентирования
такая же, как и баллонопластика, только на этот раз на баллон насажен стент (цилиндрическая сеточка). Баллон раздувается, стент раскрывается, затем сдувают баллон, стент остаётся (обратно стент не сжимается), а баллон извлекают.В России, к сожалению, в некоторых клиниках, стенты имплантируют несовсем по показаниям, стоит финансовая сторона вопросов. Если пациент поступает в клинику по квоте, в некоторых клиниках имплантируют один стент с лекарственным покрытием, а остальные только за деньги. В некоторых клиниках, по квоте имплантируют обычные стенты, без покрытия. Такие стенты, как правило, имплантируют пациентам, которые не могу себе позволить дорогие стенты с лекарственным покрытием. Обычные стенты быстро тромбируются. Что же касается пациентов, которые готовы оплатить стенты, их как правило раскручивают на самые дорогие стенты (хотя по качеству могут не уступать дешёвым аналогам), и это происходит очень часто. Представим себе, что пациенту требуется устранить 4 сужения на 4 сосудах. Стоимость одного стента в среднем 2.5 тыс.долларов по стране. В итоге за 4 стента приходиться заплатить 10 тыс.долларов. Плюс ко всему в некоторых клиниках практикуется брать за работу над каждым сосудов, что в итоге ещё +10 тыс.долларов к цене стентов (за 4 сосуда). В других клниках берут за всю работу одну цену (т.е. 2.5 тыс.долларов, независимо от количества сужений). В третьих гос.клиниках практикуется введение двух историй болезней: если пациент поступает по квоте (т.е. за счёт государства), то он ложится по одной истории будто бы не по квоте, но оплачивает все процедуры (коронарографию и стентирование), а затем, после процедур, заводят вторую историю болезни и лечение (после процедур) продолжает по квоте (т.е. приём препаратов и бесплатное нахождение в палате). В этой же истории дублируют проведение процедур. К сожалению, последний вид можно смело отнести к мошенничеству. В итоге, по статистике количество пациентов таких клиник на бумаге удваивается. И соответственно в Минздрав поступает не корректная информация.
Положительной стороной стентирования
является миниинвазивность метода, быстрое физическое и моральное удовлетворение пациента, минимальная госпитальная летальность и скорая выписка.
Отрицательной стороной
является - зависимость в приёме препаратов (антиагрегантов и антикоагулянтов). В основном пациенты принимают клопидогрел
(Зилт, Листаб; Лопирел; Плавикс; Плагрил) по 75 мг 1 раз в сутки, независимо от приёма еды. Данные препараты препятствует образованию тромбов в стенте. Тем не менее, высока вероятность тромбоза стента. Высока летальность в позднем операционном периоде.
Когда же прибегают к аортокоронарному шунтированию (АКШ)
? Как правило, если поражение коронарных артерий сопутствует поражению клапанов сердца. В этом случае, протезируют сначала клапан, затем пришивают шунты. Шунтирование также выполняется в случае, если сосуд полностью не проходим, т.е. окклюзия сосуда; при сопутствующей аневриме сердца и др. патологиях сердца, требующих разрезы сердца, т.е. операция на открытом сердце. Часто шунтирование выполняют и при изолированном поражении коронарных артерий. Несмотря на инвазивность операции (стернотомия или торакотомия), и на возможную летальность во время операции, большую, чем при стентировании, некоторые пациенты прибегают к этому методу, т.к. по данным зарубежных авторов выживаемость в позднем периоде после шунтирования в разы выше, чем после стентирования. После шунтирования пациенты также принимают антиагреганты.
Как же проводят шунтирование? Первым этапом (параллельно стернотомии или торакотомии) ассистент хирурга отсекает поверхностную вену ноги (т.е. шунт для сердца). После иссечения вены, отток крови происходит по внутренним венам ноги. В послеоперационном периоде требуется элластическое бинтование в течение долгого времени (не менее 3-х месяцев).
Затем, шунт проверяют на проходимость и возможную протечку (шприцом). Выделяют на сердце места имплантации, вшивают шунты, запускают кровток с профилактикой воздушной эмболии и ушивают послойно ткани грудной клетки.
Иногда в качестве шунта используют аллографты (трупные сосуды).Хочется отметить, что качество операции шунтирования во многом зависит от рук хирурга. Опытные хирурги выполняют изолированную (без протезирования клапанов) операцию шунтирования на работающем сердце в течение нескольких минут, т.е. сердце не останавливается. Другие же предпочитают такую операцию выполнять на остановленном сердце. Время операции конечно же увеличивается в разы. Естественно, летальность в раннем операционном периоде в последнем случае выше. Многие пациенты слышали словосочетание - маммаро-коронароное шунтирование
(МКШ).
Так, если при аортокоронарном шунтировании (АКШ) в качестве шунта берётся вена с ноги или даже артерия руки, то при маммарокоронарном шунтировании используют дистальный конец внутренней грудной артерии вшивается в коронарную артерию ниже окклюзии.В данном случае выбор остаётся за хирургом, т.к. не всегда технически, при всём желании хирурга, удобно использовать внутреннюю артерию.
Пациентам желаю собраться с мыслями, и сделать первый шаг - выбор оперативного вмешательства. Всех благ!
Если Вы решили уехать за рубеж, то все диагностические исследования пройти лучше здесь, так как за рубежом они дороже. А уже операцию выполнить за границей при наличии необходимых результатов исследований.
Результаты трехлетнего наблюдения за пациентами во время научного исследования Syntax говорят о том, что:
Стентирование пригодно, когда поражение не комплексное.
Шунтирование остается стандартом помощи пациентам со сложными поражениями сосудов.
Под комплексностью поражения понимается, насколько многочисленны поражения у пациента в сосудах и насколько сложное каждое из них.
Таким образом, если у пациента одна короткая бляшка в сосуде, то однозначно лучше сделать стентирование, а если сужений не счесть, то лучше провести шунтирование, чем стентировать каждое из них.
Есть ли грань, по которой мы скажем: «Всё. Здесь лучше большая операция – шунтирование»?
Ответ: Да, есть.
В настоящее время существует шкала, по которой можно объективно оценить степень комплексности поражения. Чем больше единиц мы насчитаем у пациента, тем сложнее поражение. Эту шкалу называют SyntaxScore http://www.syntaxscore.com (скачать калькулятор и научиться им пользоваться) .
Считается, что при сложном поражении SyntaxScore > 33 и следует проводить аортокоронарное шунтирование.
При SyntaxScore 23-32 количество событий (MACCE) начинает отличаться только через 3 года в основном за счет повторных вмешательств (шунтирование показывает меньшее количество событий). Тем не менее, риск смерти, инсульта, инфаркта остается одинаковым. То есть стентированные пациенты, в таком случае, придут чаще к Вам на стентирование опять, но умирать чаще не станут.
При SyntaxScore < 22 лучше стентировать.
К сожалению, не всегда возможно сделать шунтирование пациенту с SyntaxScore больше 33.
Об этом исключении сегодня и пойдет речь.
Итак: наш пациент К., 66 лет. с длинным диагнозом:
Ишемическая болезнь сердца. Прогрессирующая стенокардия от 30.10.11. Постинфарктный (1994 г) кардиосклероз. ХСН2А. ФК3. Гипертоническая болезнь 3 стадии,3 степени, риск 4. Цереброваскулярное заболевание (артериальная гипертензия, стенозирующий атеросклероз сосудов головного мозга). Хроническая ишемия мозга 3 стадии, диффузная, с правосторонним легким гемипарезом, моторной дисфазией, с синдромом легкой атаксии, умеренные когнитивные нарушения в стадии субкомпенсации в связи с острым нарушением мозгового кровообращения в 2001. Люмбоишалгия двусторонняя, умеренно выраженная. Атеросклероз. Окклюзия внутренних сонных артерий с обеих сторон, общей сонной артерии слева, хроническая недостаточность мозгового кровообращения 4 степени. Стеноз подвздошных, окклюзия бедренной артерии справа, тибиальных артерий слева. Хроническая ишемия 2А.
Предъявляет жалобы на боли за грудиной стенокардического характера при малейшей физической нагрузке и в покое, падения артериального давления с головокружениями и кратковременными потерями сознания, ухудшение состояния от 30.10.2011 с учащением приступов и появлениями приступов боли и в покое.
Коронарограммы:


Мы видим несколько поражений:
1. Правая коронарная артерия: 1,2,3 сегменты, стеноз с переходом в окклюзию (хроническую, о чем говорят мощная сеть коллатералей и старый инфаркт в анамнезе). Окклюзия с тупым концом (blunt stump), окружена коллатералями (bridging). За хронической окклюзией сегмент визуализируется, но в месте окклюзии отходит одна ветвь больше 1,5 мм, кроме того есть мелкие ветви 0,1,0 по Медина, есть извитость.
= 8 баллов.
2. Третий сегмент, извитой, протяженный (более 20 мм), с кальцинозом.
= 5 баллов
3. Ствол левой коронарной артерии (5 сегмент) в бифуркации с вовлечением передней межжелудочковой артерии и огибающей артерии у устья (1-1-1 по Медина). С признаками тромба.
= 16 баллов
4. Проксимальный стеноз передней межжелудочковой артерии в месте отхождения диагональной ветви (1-1-0) по Медина.
= 9 баллов
5. Огибающая артерия (13 сегмент)
= 3 балла
6. Диффузное поражение мелких сосудов (преимущественно в дистальном отделе правой коронарной артерии)
= 1 балл
Всего 42 балла!
Что же делать с таким пациентом?
Казалось бы, однозначно делать шунтирование,
К сожалению, сосудистые хирурги сочли шунтирование невозможным, при проведении искусственного кровообращения у больного с закрытыми обеими внутренними сонными артериями результат очевиден: больной, скорее всего, не выйдет из наркоза.
Да, шунтирование предпочтительнее, но оно невозможно, поэтому единственный способ помочь такому пациенту – провести стентирование.
Учитывая нестабильное состояние пациента с регулярными ишемическими приступами, падением давления, решено первым этапом стентировать ствол левой коронарной артерии и переднюю межжелудочковую артерию. Эти артерии, определяют клиническую тяжесть пациента и прогноз.
Для уменьшения риска на операции, пациенту превентивно установили временный электрокардиостимулятор, подготовили контрапульсатор и установили катетер в центральную вену.
Операция и вправду оказалась экстремальной, но быстрой (не более часа).
2. При проведении инструментов в ствол ЛКА, пациент тут же стал реагировать снижением артериального давления и сократительной функции сердца. Каждая баллонная пластика вызывала брадикардию до 30 в минуту, падение давления и экстрасистолии. Общие с анестезиологом усилия и быстрое стентирование позволило стабилизировать пациента.
3. После стентирования ствола ЛКА, предельный стеноз ПМЖВ мешал нормальному кровоснабжению на фоне низкого давления, что вызвало потребность очень быстро его открыть, чтобы сердце нормально вышло из кислородного голодания после стентирования ствола. ПМЖВ стентировали сразу (еще до смены проводников на kissing технику).
4. Бифуркационный характер стеноза ствола потребовал использования техники целующихся баллонов.
Результат стентирования:

Пациента выписали 23.11.2011 (через 12 дней после операции) без явлений стенокардии и потерь сознания в удовлетворительном состоянии.
Что стоит вынести из этого случая:
1. Всегда стоит посчитать SyntaxScore у пациента с комплексным поражением. Имея много стентов в наличии и хорошие руки отстентировать можно и очень сложные сосуды, но в случае глубоких комплексных поражений для больного человека шунтирование может быть лучше в отдаленной перспективе.
2. Пациенту, которому отказали в шунтировании (или он отказался сам) возможно и оправдано проводить стентирование, нередко это его единственный шанс.
3. Начал стрелять – не забудь остановиться. В нашем случае, если бы мы занялись огибающей артерией и хронической окклюзией правой коронарной артерии, для пациента выписка могла перенестись на день операции. Устранив симптом-ответственные сужения, мы выписали пациента живым и без симптомов. Остальные стенозы можно устранять вторым этапом, уже в стабильном состоянии.









